Très souvent rencontrée chez le sujet âgé lors d’une chute, elle peut également se présenter chez tous les types de patient. La tranche d’âge la plus concernée est 65-85 ans.

1- Rappels anatomiques
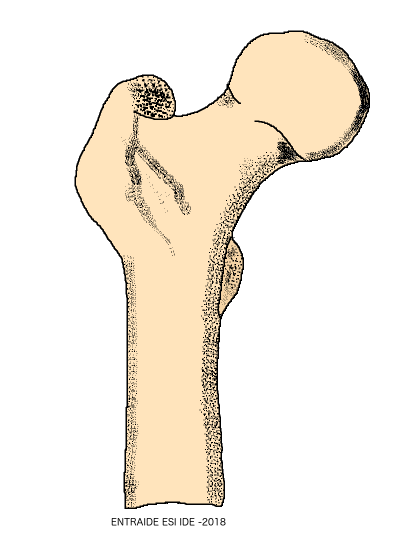
Le fémur est l’os de la cuisse qui forme avec le bassin l’articulation de la hanche. Cette articulation permet la marche.
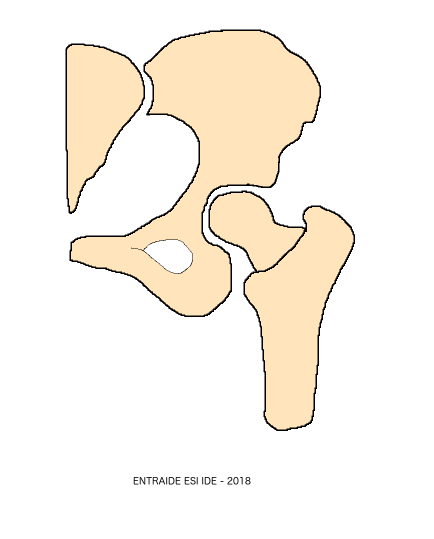
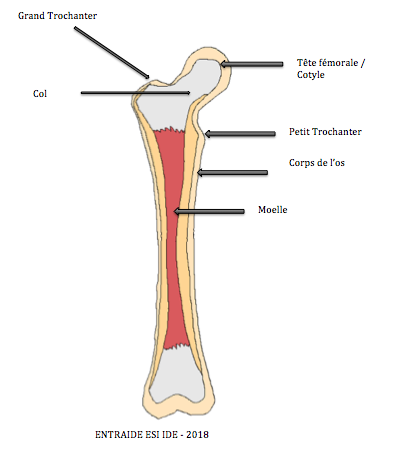
Le haut du fémur a une tête arrondie appelée le cotyle qui s’emboîte dans le creux de l’os de la hanche. Le col fémoral est la partie la plus fine de cette articulation.
2- Causes et facteurs favorisant
- Chute
- Traumatisme
- Ostéoporose
- Sexe féminin
- Métastases osseuses
- Age > 60 ans
3- Signes cliniques
- Douleur vive du membre inférieur et du bassin
- Impotence fonctionnelle (totale ou non)
- Raccourcissement du membre
- Rotation externe du pied
- Déformation au niveau de la hanche possible.
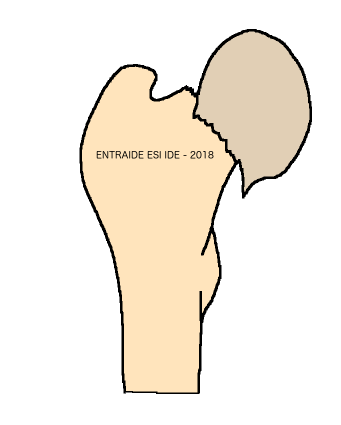
4- Diagnostic
Le diagnostic repose sur l’examen clinique et la réalisation d’une radiographie de la hanche et du bassin de face et de profil.
5- Traitement
- Antalgiques intraveineux.
- Mise en place d’une traction : dispositif médical qui permet par le biais d’un poids qui tire sur le membre, de réduire et maintenir les fractures de manière temporaire et ainsi de participer à l’analgésie
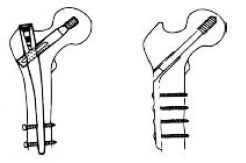
- Arthroplastie de hanche : mise en place d’une prothèse partielle ou totale de hanche (méthode privilégiée chez la personne âgée)
- Ostéosynthèse de la hanche : mise en place d’un clou et de vis (méthode privilégiée chez les personnes actives)
- Rééducation par kinésithérapie
6- Complications
Elles sont liées à l’intervention chirurgicale et à l’immobilisation prolongée.
- Risque hémorragique lié à cette chirurgie dite sanglante.
- Risque d’escarre lié à l’alitement, à la chirurgie, à l’état nutritionnel, à l’âge et aux antécédents.
- Risque thromboembolique lié à l’alitement, au type de chirurgie (site proche des veines pelviennes –> chirurgie emboligène), à l’âge, aux antécédents, … Afin de prévenir la survenue de thromboses, un traitement anticoagulant est mis en place.
- Risque de complications liées à l’anesthésie
- Risque de douleurs liées à l’opération.
- Risque d’hématome au niveau de la cuisse dû au saignement (que les drains mis en place ne peuvent évacuer).
- Risque de luxation de la prothèse
- Risque infectieux immédiat ou à distance de l’intervention par contamination hématogène (infection dentaire, urinaire,…). Ce risque est également lié à l’intervention chirurgicale en elle-même, et à la présence de matériel. Une antibiothérapie prophylactique est quasi-systématiquement mise en place.
- Risque de pseudarthrose liée à l’ostéosynthèse et qui nécessitera une arthroplastie par prothèse totale de hanche
- Risque de perte d’autonomie
7- Risque de luxation
C’est un des risque majeurs post-opératoires à court, moyen et long terme.
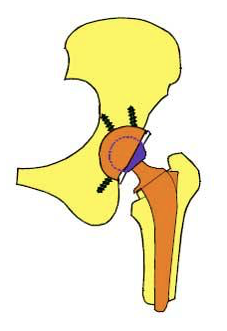
La luxation de prothèse totale de hanche correspond à la sortie de la tête fémorale artificielle du cotyle de la prothèse. Elle se manifeste par une douleur très importante au niveau de la hanche, de survenue brutale, avec un raccourcissement du membre, et une impotence fonctionnelle.
Pour comprendre les causes de luxation, il faut différencier les deux abords opératoires :
- Par voie ANTÉRIEURE :
- voie qui offre le risque le plus faible de luxation car il n’y a aucune lésion musculaire ; mais, pour accéder à la tête fémorale, le chirurgien n’a pas d’autre solution que de rompre des ligaments.
- Mouvements luxant :
- ABDUCTION : jambe opérée qui s’éloigne de l’axe du corps
- ROTATION EXTERNE : la pointe du pied vers l’extérieur du corps
- HYPER-EXTENSION : Lorsque la cuisse forme avec le tronc un angle > 180°.
- Il est donc interdit d’emmener la cuisse vers l’extérieur et en arrière.
- Par voie POSTÉRIEURE :
- Voie qui oblige le chirurgie à pratiquer une section des muscles et des ligaments, ce qui va créer un maintien fragile de la tête fémorale dans le cotyle de la prothèse. La luxation aura donc lieu vers l’arrière.
- Mouvements luxant :
- ADDUCTION : jambe opérée qui va passer par dessus l’autre jambe.
- ROTATION INTERNE : Pointe du pied qui rentre vers l’intérieur
- HYPER-FLEXION : cuisse qui forme avec le tronc un angle <90°.
8- Rôle infirmier
- Prévention des chutes chez les personnes âgées : chaussures adaptées, luminosité suffisante en cas de déplacement nocturne, éviter les tapis…
- Détecter une éventuelle fracture en cas de chute
- Evaluer la douleur
- Mettre en place des traitements, surveiller des effets attendus et des éventuels effets secondaires
- Mise en place de la traction
- Prévention de la survenue d’escarre
- Préparation pré-opératoire : rasage, douche, retrait des bijoux, prothèses, jeun…
- Surveillance post-opératoire
- Surveillance des complications
- Education du patient
9- Autres conseils
- Jamais d’injection intramusculaire du côté de la prothèse.
- Consulter au moindre signe d’infection (même si distant de la prothèse).
- Eviter la surcharge pondérale
- Eviter le port de charges lourdes
- Si possible, préférer la douche à une baignoire.
- Pour l’habillage, commencer par le côté de la prothèse pour éviter la luxation.

SOURCES
- Le journal des femmes santé; « Fracture du col du fémur : signes, opération, rééducation »; [En ligne]; https://sante.journaldesfemmes.fr/fiches-sante-du-quotidien/2601278-fracture-du-col-du-femur-signes-cliniques-prise-en-charge-operation/; (consulté le 28/07/2020)
- Ortho7; « Fracture du col fémoral »; [En ligne]; https://www.ortho-7.fr/traumatologies/fracture-col-femoral.html; (consulté le 28/07/2020)
- AlloDocteurs; « Fracture du col du fémur : plus dure sera la chute; [En ligne]; https://www.allodocteurs.fr/maladies/os-et-articulations/fractures/fracture-du-col-du-femur-plus-dure-sera-la-chute_24.html (consulté le 28/07/2020)
- Cours personnels IFSI
- Processus Traumatiques, UE 2.4, les essentiels en IFSI, Elsevier Masson, 2009