La phlébite est aussi appelée la thrombose veineuse n’est pas à négliger car elle peut s’aggraver et entrainer la mort

1- Définition
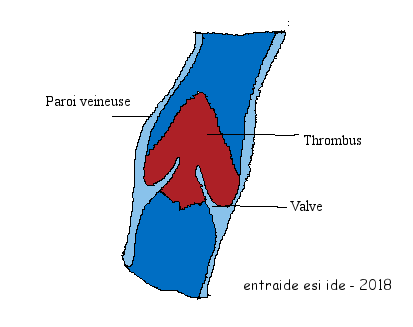
Une phlébite (ou thrombose veineuse) désigne l’obstruction plus ou moins complète d’une veine par un thrombus (caillot sanguin).
Il existe deux types de thromboses veineuses :
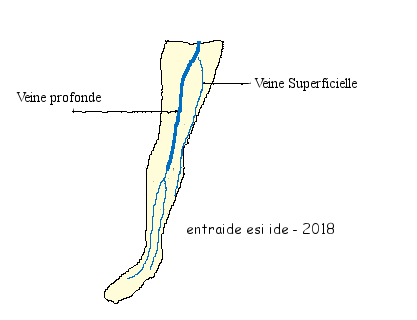
- La thrombose veineuse superficielle = atteinte d’une veine du réseau superficiel (sous la peau) aussi appelée paraphlébite, elle est souvent bénigne.
- La thrombose veineuse profonde = atteinte d’une veine profonde (dans les muscles), il s’agit ici d’une urgence médicale
Les phlébites se situent le plus souvent dans les membres inférieurs mais peuvent parfois se situer dans les membres supérieurs ou au niveau abdominal.
2- Facteurs de risques et étiologies
- Phlébite du membre supérieur
- Action locale due à une chambre implantable utilisée pour les chimiothérapies.
- Une perfusion mal posée ou restée trop longtemps.
- Mauvaise position du muscle ou muscle trop important qui comprime la veine.
- La fracture de la clavicule avec la formation de cal osseux qui va comprimer la veine.
- Phlébite du membre inférieur
- Opération de chirurgie récente
- Immobilisation prolongée
- Antécédent de phlébite
- Insuffisance veineuse et varices
- Grossesse
- Voyage long (avion, voiture ou train)
- Facteurs généraux
- Age (risque augmenté à partir de 60 ans)
- Facteurs génétiques (maladie de Leiden)
- Cancer
- Trouble de la coagulation
- Traumatisme / Plâtre
- Prise d’une contraception hormonale
- Altération de la paroi veineuse
3- Symptômes
- Douleur
- Chaleur
- Rougeur
- Œdème
- Dissociation pouls / température
- Perte du ballottement au niveau du mollet
- Douleur à la dorsiflexion du pied
- Lourdeur du membre
- Coloration bleutée du membre
4- Diagnostic
- Réalisation d’un échodoppler +/- TDM abdominal
- Dosage des D-dimères > à 500 µg/L
5- Traitement
- Administration d’anticoagulants (héparine, AVK, anticoagulants oraux directs) sur une durée de 6 mois environ. Si récidive, traitement à vie.
- Port de bas de contention
- Thrombolyse (peu fréquente)
- Filtre cave lorsque les anticoagulants sont contre-indiqués.
- L’immobilisation doit être la plus courte possible et la reprise des activités doit être progressive.
6- Prévention
- Eviter les alitements prolongés si possible
- Surélever les jambes
- Eviter les sources de chaleur
- Prévention par traitement anticoagulant
- Port de bas de contention
- Pratiquer une activité physique
- Arrêt du tabac
- Eviter les vêtements trop serrés
- Avoir une bonne hydratation
- Traitement des varices
7- Complications
- Embolie pulmonaire : obstruction d’une artère pulmonaire ou de l’une de ses branches par un caillot qui a migré
- Apparition d’ulcère si la phlébite a été négligée, il se peut que la veine reste en partie obstruée
- Récidive possible
- Œdème persistant des membres
8- Rôle infirmier
- Examen régulier si alitement prolongé de plus de 48h
- Recherche de signes évocateurs
- Administration des traitements préventifs et curatifs et surveillance des effets attendus
- Prévention des complications liées au décubitus si repos strict au lit (nursing)

SOURCES
- Sciences et Avenir, « Qu’est ce que la phlébite’; [En ligne]; https://www.sciencesetavenir.fr/sante/systeme-sanguin/phlebite-definition-symptomes-traitement_102387 (consulté le 22/09/2021)
- Cours personnels IFSI

