Epurer le sang artificiellement par la création d’un circuit de filtration extra-corporel…

1- L’insuffisance rénale terminale
L’évolution de la maladie rénale chronique, caractérisée par une destruction progressive et irréversible des reins, aboutit après plusieurs années à l’insuffisance rénale terminale. On parle d’insuffisance rénale terminale (IRT) lorsque la clairance de la créatinine est inférieure à 10 mL/min et inférieure à 15 mL/min pour les patients diabétiques. Il faut alors mettre en place un traitement de suppléance d’épuration extra-rénale soit par dialyse péritonéale, soit par hémodialyse.
Le second traitement de l’insuffisance rénale terminale est la greffe rénale.
Les principales causes de l’insuffisance rénale terminale sont le diabète, l’hypertension artérielle et les maladies rénales chroniques. Sans traitement de suppléance, l’IRT entraîne la mort du patient.
2- Hémodialyse
2.1- Définition
Technique d’épuration du sang qui permet d’éliminer l’eau et les déchets liés au fonctionnement normal du corps humain à travers une membrane artificielle appelée « rein artificiel » ou dialyseur.
2.2- Principes de la dialyse
- Le sang va circuler dans le dialyseur via un circuit extra-corporel et être entraîné dans le circuit par la pompe du générateur d’hémodialyse.
- Le dialyseur est formé de multiples fibres synthétiques dotées de pores microscopiques dans lesquels le sang circule. C’est à ce niveau que les échanges se font entre le dialysat (solution liquidienne préparée par le générateur dont la composition en sels minéraux est proche de celle du sang) et le sang.
- Les échanges se font selon deux principes :
- La diffusion : le sang étant plus chargé en déchets que le dialysat, les deux milieux vont s’équilibrer et ainsi les déchets contenus dans le sang vont passer dans le dialysat pour être éliminés.
- L’ultrafiltration : le générateur de dialyse va créer dans le dialyseur une pression négative du dialysat qui va permettre le passage de l’eau contenue dans le sang vers le dialysat pour être éliminée.
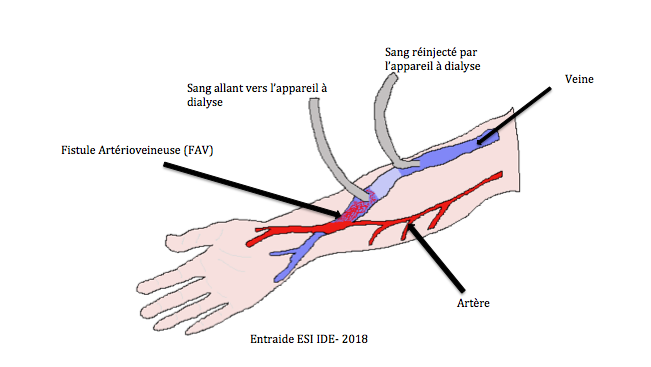
- Le sang va être extrait puis réintégré au corps du patient, la plupart du temps via la fistule artério-veineuse. Le temps que celle-ci soit opérationnelle ou si elle ne peut être créée, la dialyse se fera sur cathéter central.
- Les séances d’hémodialyse durent entre 2 et 8 heures, soit de façon quotidienne, soit la plupart du temps 3 fois par semaine.
3- La fistule artério-veineuse (FAV)
3.1- Définition
Une FAV est l’anastomose (« communication naturelle ou chirurgicale entre deux vaisseaux ») réalisée de manière chirurgicale, entre une veine et une artère afin d’augmenter le débit sanguin de la veine. Sous la pression sanguine de l’artère, la veine va se développer et ainsi augmenter son calibre. La fistule peut être utilisée en moyenne 1 mois après sa création. En règle générale, les FAV sont créées sur le membre supérieur non dominant.
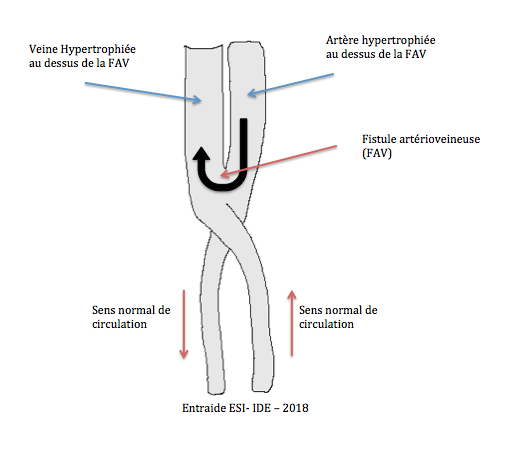
3.2- Surveillance des FAV
- Surveillance du thrill : à l’aide d’un stéthoscope et par palpation. Le thrill est le « bourdonnement » situé au niveau de l’anastomose.
- Surveillance de la cicatrisation des points de ponction de la séance précédente.
- Surveillance de la présence d’hématome, de rougeur, de chaleur, de douleur.
- Surveillance de la présence d’œdème.
Il existe également trois examens pour vérifier le bon fonctionnement de la FAV :
- Le transonic : examen réalisé en cours de séance par l’infirmière à l’aide de capteurs à ultrasons placés sur les lignes du circuit. Cet examen permet d’évaluer le taux de recirculation et le débit sanguin de la fistule.
- L’écho-doppler de fistule : examen réalisé par un radiologue vasculaire et qui permet de visualiser l’anatomie de la fistule et de mesurer le débit sanguin.
- La fistulographie : examen radiologique avec injection de produit de contraste afin de réaliser des radiographies. Cet examen permet de visualiser des sténoses et des thromboses. S’il existe une sténose de la fistule, il sera réalisé une angioplastie qui permet de dilater à l’aide d’un ballonnet ou d’un stent la veine sténosée.
3.3- Complications
- Risque d’hématome
- Risque de thrombose
- Risque de sténose
- Risque de rupture
- Risque d’anévrisme
- Risque d’infection
3.4- Ponction de la FAV
Afin de réaliser une séance d’hémodialyse il faut ponctionner la FAV à l’aide de deux cathéters de gros calibre : un dit « artériel » qui aspire le sang et l’autre dit « veineux » qui réinjecte le sang épuré. Afin de diminuer les douleurs liées à la ponction la plupart des patients utilisent une pommade anesthésiante de type Lidocaïne/Prilocaïne.
Parfois, il est impossible de ponctionner la fistule avec deux aiguilles. La séance se réalise donc en uniponcture et le seul cathéter aspire dans un premier temps le sang pour le traiter puis le réinjecte dans un deuxième.
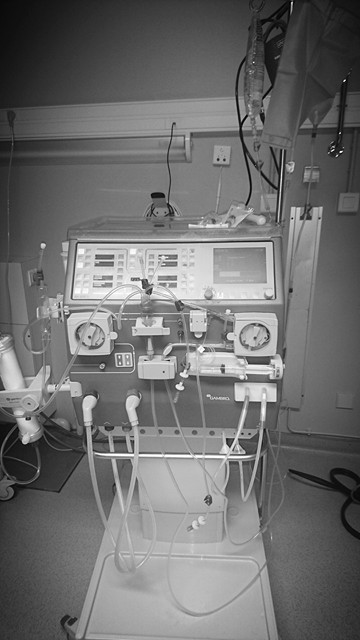
4- Principes
Attention : la procédure suivante peut varier d’un centre à l’autre et d’un générateur à l’autre.
4.1- Préparation de la séance
Avant l’arrivée du patient dans le service, le générateur a été au préalable testé, monté et purgé. Les données de la séance prescrite par le médecin sont enregistrées dans le générateur. Il se peut que certains patients soient formés au montage et paramétrage du générateur ; ce sont donc eux qui s’en occupent à leur arrivée.
4.2- Pesée
A son arrivée, le patient doit se peser. Le poids d’arrivée (PA) sera comparé au poids sec aussi appelé poids d’hydratation normale (PHN).
PA – PHN = UF (ultrafiltration)
L’UF correspond à la perte de poids totale nécessaire au patient pendant la séance. Il convient d’ajouter à l’UF un certain volume correspondant au volume de restitution et à la collation que le patient va éventuellement prendre pendant la séance. Ce paramètre est ensuite enregistré dans le générateur.
A cette étape, l’IDE vérifie également l’ensemble des données enregistrées et prend la tension artérielle du patient.
4.3- Lavage de la FAV
Avant de s’installer le patient va faire un lavage au savon doux de la fistule s’il peut le faire sinon l’IDE s’en charge. Cette étape permet d’enlever la crème anesthésiante si le patient s’en ait appliqué et d’avoir une peau propre.
4.4- Préparation du matériel
- Mettre un tablier, un masque et des lunettes de protection.
- Ouvrir le set de branchement stérile
- Suivant la composition des différents sets il faut rajouter un certain nombre d’éléments de façon stérile (aiguilles, clamps, seringue de sérum physiologique)
- Imbiber les compresses avec un désinfectant (Biseptine®, alcool, Bétadine alcoolisée®,…)
- Ouvrir les gants stériles
- Mettre le circuit du générateur en circuit fermé (non obligatoire)
4.5- Asepsie de la FAV
- Mettre en place le garrot sans le serrer si nécessaire (parfois le patient fait lui-même le garrot)
- Lavage de mains
- Mettre les gants stériles
- Installer le champ stérile sous le bras du patient
- Désinfecter chaque point de ponction avec des compresses imbibées d’antiseptique.
- Sécher à l’aide de compresses sèches
- Placer sur chaque point de ponction une compresse imbibée qui restera en place 30 secondes
- Désinfecter les lignes avec deux compresses imbibées
- Arrêter la pompe du générateur et clamper les lignes
4.6- Ponction de la FAV
- Retirer les compresses du bras et les utiliser pour serrer le garrot
- Ouvrir la première aiguille et ponctionner la fistule au point le plus bas (appelé point artériel) puis fixer à l’aide des collants
- Ouvrir la deuxième aiguille et ponctionner la fistule au point le plus haut (appelé point veineux) puis fixer avec des collants
- Retirer le garrot
- Effectuer à ce moment là les bilans sanguins éventuels
4.7- Branchement du patient
- Une fois les aiguilles solidement fixées vérifier leur fonctionnement à l’aide des seringues remplies de sérum physiologique
- Clamper « l’artère » avec le clamp et prendre à l’aide d’une compresse imbibée la ligne artérielle et la relier au cathéter (c’est par ici que le sang va être aspiré pour être traité dans le générateur)
- Clamper « la veine » avec le clamp et prendre à l’aide d’une autre compresse imbibée la ligne veineuse et la relier au cathéter (c’est par ici que le sang sera restitué au patient après traitement)
- Déclamper les lignes
4.8- Lancement de la séance
- Bien vérifier les connexions entre les cathéters et les lignes
- Lancer la pompe du générateur
- Régler le débit sur 100mL/min
- Vérifier l’état du patient, l’absence de douleur, l’aspect de la fistule
- Fixer une compresse sèche au niveau de chaque point de ponction
- Une fois que le sang aura atteint le piège à bulle veineux du circuit la séance va démarrer
- Augmenter le débit du générateur selon la prescription médicale (généralement entre 300 et 350 mL/min)
- Vérifier la pression artérielle et veineuse
- Si besoin faire l’injection d’anticoagulant ou faire le bolus d’héparine avec le pousse seringue du générateur
- Eliminer les déchets
- Retirer les gants
- Prendre la tension artérielle du patient et relever les différentes données (heure de début, tension artérielle, pouls, glycémie capillaire si patient diabétique, débit de la pompe & pressions artérielle et veineuse, évaluer la douleur)
- Planifier les éventuelles injections à faire en cours de séance selon prescription médicale
4.9- Surveillance en cours de séance
- La fréquence de surveillance dépend du fonctionnement de chaque centre (toutes les 30 min, toutes les heures, une fois en milieu de séance, seulement au début et à la fin)
- Vérifier l’état du patient
- Prendre les constantes et faire le relevé des différentes données (idem que celles du début avec en plus le VP = volume plasmatique et qui correspond au pourcentage de plasma que l’on a retiré, et le K = clairance qui correspond à la clairance de l’urée du filtre c’est-à-dire la performance du dialyseur)
- Surveiller la survenue d’éventuelles complications
- Réaliser les injections selon la prescription médicale
4.10- Restitution
- Quelques minutes avant la fin de la séance l’IDE reprend les constantes et relève les différentes données de fin de séance : pouls, TA, glycémie capillaire, VP, K, KT/V = correspond à la qualité de dialyse et qui doit généralement être supérieur a 1,20, KT = correspond à la clairance du dialyseur par rapport au temps de dialyse
- Encore une fois les différentes données à relever dépendent de chaque centre
- Lavage de mains
- Mettre des gants non stériles
- Prélever le bilan après rein si nécessaire
- Ouvrir le set stérile
- Mettre le champ stérile sous le bras du patient
- Une fois le temps écoulé, lancer la restitution, cette étape permet de restituer un maximum de sang du patient contenue dans le circuit à l’aide de poches de sérum physiologique ou de l’eau extra-pure selon les générateurs. Pendant cette étape faire les injections si prescrites.
- Dès que la restitution est terminée, clamper les lignes et les retirer des cathéters
- Mettre des bouchons sur les cathéters
- Retirer la première partie des adhésifs
4.11- Compression
- Laver les mains du patient avec une solution hydro-alcoolique
- Le patient peut également mettre un gant sur la main avec laquelle il va comprimer selon ses souhaits
- La compression se fait généralement avec une compresse stérile mais on peut utiliser des pansements hémostatiques.
- Appliquer la compresse sur le point de ponction et mettre le doigt du patient dessus puis retirer le cathéter et faire comprimer le patient puis faire pareil pour le deuxième cathéter
- Le temps de compression est très variable d’un patient à l’autre mais doit être d’environ 10 minutes
- Après la compression mettre des compresses propres et des pansements propres sur les points de ponction
- Pendant la compression, l’IDE démonte le circuit et désinfecte le générateur
- Eliminer les déchets
4.12- Pesée et transmissions
Faire peser le patient pour évaluer la perte de poids et vérifier l’efficacité de la dialyse. Effectuer les transmissions écrites et orales si besoin
5- Complications de l’hémodialyse
- Hypotension
- Malaise
- Crampes
- Nausées / vomissements
- Hémorragies / hématomes
- Céphalées
- Asthénie
- Œdème pulmonaire
- Occlusion de la fistule
- Risque infectieux
- Coagulation du circuit
- Arrêt cardio-respiratoire
- Allergie
- Hémolyse aiguë
6- Surveillance biologique des patients hémodialyses
Afin de prévenir la survenue de complications dues à l’évolution de l’IRT et d’évaluer la qualité de la dialyse, plusieurs surveillances biologiques sont effectuées de façon régulière (bilan hebdomadaire, mensuel, semestriel, annuel). La fréquence de la surveillance dépend du patient et du médecin prescripteur et des pathologies associées ou des traitements en cours.
La liste suivante reprend les éléments les plus surveillés et n’est donc pas exhaustive. Les bilans sont prélevés en début et en fin de séance afin de pouvoir évaluer la qualité de la dialyse.
6.1- Le potassium
- Un des risques important de l’IR est l’hyperkaliémie.
- Le taux avant séance doit être compris entre 3,5 et 5,2 mmol/L
- La séance permet une baisse du potassium.
- Signes d’alerte : faiblesse musculaire, fourmillement des extrémités, difficultés à marcher.
- Afin de limiter le risque d’hypokaliémie le patient peut également prendre du Kayexalate® (sulfonate de polystyrène sodique).
6.2- Les protéines
- Permet la surveillance d’une hydratation correcte et est un bon indicateur pour déterminer le poids sec.
- Le taux de début de séance est entre 60 et 80 g/L
- La séance augmente le taux car l’eau a été retirée de l’organisme, ce qui a pour conséquence une augmentation de la concentration.
6.3- Le calcium
- Les reins ne fabriquant plus de vitamine D, le calcium a du mal à se fixer dans les os
- Le taux en début de séance est entre 85 et 105 mg/L
- La séance peut augmenter ou diminuer le taux selon les besoins du patient
- Signes d’alerte : démangeaisons, douleurs osseuses
- Le patient peut également être traité par Orocal® ou Calcidia®
6.4- Le phosphore
- L’IR ne permet plus d’éliminer le phosphore en excès dans le corps.
- Le taux en début de séance est supérieur à 45 mg/L (Norme : 25 à 50mg/L chez l’adulte).
- La séance fait baisser ce taux
- Signes d’alerte : démangeaisons, douleurs osseuses, yeux rouges
6.5- L’hémoglobine
- L’IR entraîne une anémie
- Le taux en début de séance se situe entre 11,5 et 13 g/L
- Ce taux ne varie pas en cours de séance
- Signes d’alerte : fatigue, pâleur, essoufflement à l’effort
- Afin de prévenir l’anémie le patient peut être traité par EPO (Aranesp®, Eprex® …)
6.6- La PTH (parathormone)
- Par manque de calcium, les parathyroïdes vont sécréter l’hormone appelée PTH qui va récupérer du calcium dans les os et ainsi à long terme entraîner une destruction de l’os
- Ce taux est surveillé généralement tous les 3 mois si celui-ci est normal ou plus régulièrement en cas de problème majeur.
- Le taux toléré doit être compris entre 150 et 300pg/mL.
- La plupart des patients sont asymptomatiques
- Afin de faire baisser ce taux le patient peut être traité par Mimpara®, Parsabiv®
6.7- L’urée
- L’urée est un déchet provenant de la dégradation des protéines
- La norme est entre 2 et 8 mmol/L
- Ce taux baisse en cours de séance
6.8- La réserve alcaline (RA) (ou bicarbonates)
- L’IR peut entraîner une acidose (pH sanguin inférieur à la normale) d’où une chute de la RA
- Norme : 23 à 29 mEq/L
- La séance permet le maintien de l’équilibre acido-basique de l’organisme
- Afin d’éviter l’acidose, le patient peut être traité par gélules de bicarbonate
6.9- La créatinine
- Résulte de la dégradation des protéines
- L’IR entraîne une augmentation de ce taux
- La norme oscille entre 70 et 110µmol/L mais prend en compte plusieurs facteurs tels que l’âge, le poids, la masse musculaire, le sexe…
- Ce taux baisse avec la séance
6.10- TP/INR
- Pour les patients traités par anticoagulants pour des pathologies associées
- La cible dépend du patient et de sa pathologie
6.11- Typage HLA et Ac anti-HLA (antigènes d’histocompatibilité)
Examen réalisé tous les 3 mois pour les patients inscrits sur liste de greffe. Cela permet de faire correspondre au mieux le donneur et le receveur d’organe afin d’éviter une réponse du système immunitaire pouvant entrainer un rejet du greffon.
Les patients sont également suivis par des bilans plus communs tels que : ionogramme, NFS, bilan hépatique, fer sérique, CRP, …. Les sérologies VIH, hépatites… sont également vérifiées régulièrement.

SOURCES
- Fondation du rein [En ligne], https://www.fondation-du-rein.org/ (consulté le 24/09/2020)
- Ramsay Santé, « La fistule artério-veineuse pour hémodialyse » [En ligne], https://ramsaygds.fr/vous-etes-patient-en-savoir-plus-sur-ma-pathologie/la-fistule-arterio-veineuse-pour-hemodialyse (consulté le 24/09/2020)
- Cours personnels IFSI
- CASQUET René, 250 examens de laboratoires, 11ème éditions, Masson, 2010.

