1- Situez Thomas selon son âge dans le développement psychomoteur.
Selon Freud, Thomas se situe à la transition entre le stade Anal (maitrise des sphincters, période du non, …) et le stade Phallique (questions existentielles sur l’origine de la vie, différence des deux sexes, angoisse de castration chez le garçon…).
Selon Piaget, il se situe dans la phase pré-opératoire (de 2 à 6 ans environ). C’est l’acquisition et la maitrise du langage, apparition de la symbolique des choses, différence entre passé, présent et futur.
Pour aller plus loin ! lLe développement de Thomas au niveau staturo-pondéral est harmonieux. Il est dans les « normes » définies par les courbes de croissance du carnet de santé.
2- Définissez la crise d’asthme.
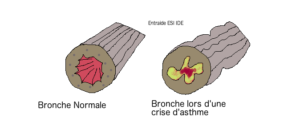
Maladie chronique caractérisée par une inflammation permanente des voies aériennes et d’une hyperréactivité bronchique entraînant un bronchospasme. Cette inflammation provoque des épisodes récidivants de sifflements, de dyspnée (modification du rythme de la respiration), d’oppression thoracique et de toux, particulièrement la nuit et le petit matin. fiche complète sur l’asthme
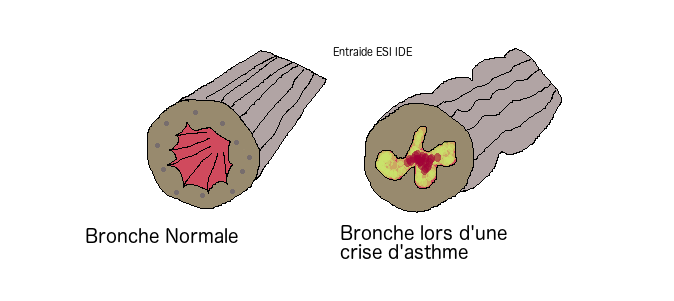
3- Relevez les critères de gravité présents chez Thomas, et citez ceux qui ne sont pas présents.
Chez Thomas, nous retrouvons le balancement thoraco-abdominal (quand l’enfant soulève son ventre, son thorax s’abaisse, et inversement), un tirage intercostal (voir vidéo), des difficultés à parler, une saturation en O2 à 93%, une polypnée ainsi qu’une tachycardie. L’hyperthermie peut également être relevée en fonction de la tolérance à la fièvre de Thomas.
D’autres critères peuvent être présents :

- hypotension artérielle
- cyanose des extrémités, péribuccale,
- paleurs / sueurs,
- apnées
- désaturation inférieure à 90%
- Battement des ailes du nez
- contraction des muscles du cou
- Coma
- ….
4- Définissez les traitements, la classe pharmaceutique, les effets attendus et les effets secondaires possibles.
- Solupred®(Prednisolone) : Anti-inflammatoire. Doit aider à diminuer l’inflammation broncho-pulmonaire. Les principaux effets secondaires sont une hyperexcitabilité de l’enfant, une rétention hydro-sodée, une fuite potassique lors de doses importantes et/ou prolongées,…
- Ventoline®(Salbutamol) : Bronchodilatateur. Ce traitement doit permettre aux bronches de se dilater, de diminuer le bronchospasme, et d’améliorer la capacité pulmonaire. Les principaux effets secondaires sont des tremblements, une tachycardie, des céphalées, …
- Paracétamol sirop : Antalgique et antipyrétique. Doit diminuer la douleur et l’hyperthermie de Thomas. Les principaux effets secondaires sont une éruption cutanée, nausées et vomissements. A fortes doses, le paracétamol peut créer une hépatotoxicité.
5- Faites la planification de vos soins pour Thomas, en faisant apparaitre vos calculs pour les traitements.
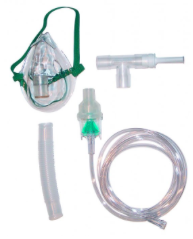
- 9h : Administration PO de Paracétamol 1 dose 15kg, et de 15x 2mg = 30 mg de Solupred® (Soit un cp de 20mg, et 2 cp de 5 mg dans 3 cc d’eau minérale). Nettoyage de nez si besoin. Préparation et administration du premier aérosol. Ventoline® 5mg/2,5 ml. Il me faut 2,5mg ce qui fait 1,25ml. Je prends donc une seringue de 1ml et une seringue de 2,5 pour avoir la dose juste. Administration au nébuliseur avec 3 ml de sérum physiologique, sous 4 à 6l/min d’O2. Mise en place du monitorage cardiaque.
- 9h15 : Fin du premier aérosol. Relevé de constantes.
- 9h20 : Début du second aérosol (même préparation que le premier).
- 9h35: Fin de l’aérosol.
- 9h40: Dernier aérosol de la première série.
- 9h55 : fin des aérosols. Relevé de constantes.
- 10h15 : Proposition d’alimentation et d’hydratation (essentielle dans la crise d’asthme) + relevé de constantes.
- 10h50 : Température + constantes et accompagnement si possible à la radio.
- 12h : Repas + constantes.
- 13h : Nettoyage de nez si besoin + aérosol + constantes.
- 13h30-16h : Sieste si nécessaire, avec surveillance de la saturation en sommeil profond
- 16h : Réévaluation médicale avant l’aérosol.
6- Qu’est ce que la Josacine® ? A quelle famille de thérapeutique appartient-elle ? quels sont les effets secondaires ?
La Josacine® (Josamycine) est un antibiotique appartenant à la famille des Macrolides. Les principaux effets secondaires sont des nausées, vomissements, diarrhées, éruption cutanée, augmentation des transaminases.
7- Comment feriez-vous l’éducation à l’asthme pour Thomas et sa maman ? Quelles questions complémentaires pourriez vous poser à Thomas et sa maman pour affiner votre démarche d’éducation?
Premièrement, il va falloir faire l’éducation à la chambre d’inhalation et au spray de Ventoline. Après avoir vérifié la date de péremption de la Ventoline, la secouer afin de remettre en suspension le produit. Adapter ensuite la Ventoline à la chambre d’inhalation en l’expliquant à la maman et à Thomas en utilisant des mots simples et adaptés. Voici une vidéo sur l’utilisation d’une chambre d’inhalation.
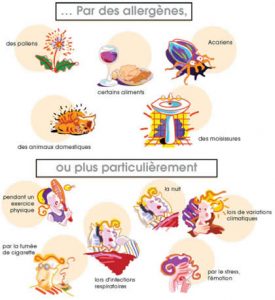
Pour une éducation optimale, il faudrait demander à la maman de Thomas s’il y a des animaux à la maison, si un des parents consomment des cigarettes (tabac, ou autres substances,..), quel est le type de chauffage à la maison, si la maison est humide, … En fait, il faut rechercher avec Thomas et sa maman tous les facteurs déclenchant possibles pour l’asthme de Thomas. Et bien entendu, demander à Thomas et à sa maman s’ils ont des questions.

D’autres cas cliniques sont disponibles dans le livre « 40 cas cliniques infirmiers corrigés et commentés »

Disponible sur AMAZON, FNAC, Espace culturel LECLERC, Espace infirmier, Cultura