La ponction artérielle est un prélèvement de sang artériel à visée diagnostique.

1- Les gaz du sang
a- Définition
La gazométrie artérielle permet la mesure du potentiel d’Hydrogène (pH), du niveau de dioxygène et de dioxyde de carbone dans le sang. Cet examen permet d’évaluer les échanges gazeux (pulmonaires) et de détecter une concentration gazeuse anormale du sang artériel allant vers les tissus.
b- Composition
Lors de cet examen, cinq paramètres sont mesurés :
- Le pH (potentiel d’Hydrogène) qui indique l’équilibre acido-basique du sang en mesurant la concentration d’ion Hydrogène (H+).
- La PaO2 ou pression partielle en dioxygène qui reflète la quantité d’O2 transportée par le sang jusqu’aux organes.
- La PaCO2 ou pression partielle en dioxyde de carbone qui reflète la quantité résiduelle de CO2 dans le sang artériel après élimination de l’excès de celui-ci au niveau pulmonaire.
- Les ions bicarbonates (HCO3-) qui participent à maintenir l’équilibre acido-basique sont excrétés et réabsorbés par les reins en réponse à un déséquilibre du pH. Le pH et les bicarbonates sont directement et intimement liés.
- La SaO2 ou saturation en oxygène qui permet d’évaluer la quantité d’O2 fixée sur l’hémoglobine. Cet O2 transporté va permettre de nourrir les cellules de l’organisme.
c- But de l’examen
Le médecin prescrit une analyse des gaz du sang :
- Suite à une dyspnée (ou difficultés respiratoires) : hypo/hyperventilation, essoufflement, tirage intercostal, désaturation, décompensation cardiaque, décompensation BPCO…
- Pour surveiller le bon fonctionnement d’un traitement sur une affection pulmonaire (BPCO, insuffisance respiratoire…)
- Pour surveiller l’efficacité de l’oxygénothérapie.
- En cas d’altération de conscience.
- En cas d’état de choc
- Pour mesurer l’équilibre (ou déséquilibre) acido-basique d’un patient présentant une insuffisance cardiaque, rénale…
La gazométrie artérielle permet une approche de la physiologie respiratoire et métabolique du patient.
d- Normes
| Examen | Artériel | Veineux |
|---|---|---|
| pH (Potentiel Hydrogène) | 7,35- 7,45 | 7,32 – 7,42 |
| PaO2 (Pression partielle exercée par l’O2) | 80 – 100 mmHg | 35 – 40 mmHg |
| PaCO2 (Pression partielle exercée par le CO2) | 35 – 45 mmHg | 42 – 48 mmHg |
| HCO3- (Ions Bicarbonates) | 22 – 28 mmol/L | 24 – 30 mmol/L |
| SaO2 (Saturation en O2) | 95 – 100 % | 70 – 80 % |
Attention : La PaO2 et la PaCO2 subissent l’influence de la température du patient et celle de la pression atmosphérique (altitude). Il faut donc noter les conditions de prélèvement sur la prescription (Air ambiant, débit O2… et la température corporelle du patient).
2- Le prélèvement
a- En l’absence de cathéter artériel
Le prélèvement artériel se réalise dans la majorité des cas sur l’artère radiale (intérieur du poignet) mais il est aussi possible de prélever en huméral (artère brachiale au pli du coude) ou en fémoral (pli de l’aine) si le test d’Allen est négatif. Ces deux derniers sites devront être prélevés par un médecin.
Il est important que le patient respire normalement pendant toute la durée du prélèvement.
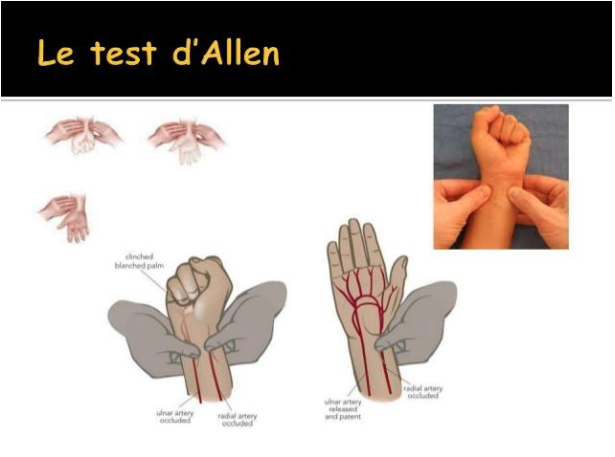
Il est nécessaire d’effectuer le test d’Allen préalablement au prélèvement. Celui-ci consiste à comprimer les deux artères au niveau du poignet (radiale et cubitale), d’attendre que la main blanchisse et de relâcher la compression de l’artère cubitale. La main doit se recolorer rapidement. Cela veut donc dire que l’artère cubitale sera en capacité de prendre le relai de l’artère radiale si cette dernière vient à être lésée par le prélèvement.
MATÉRIEL NÉCESSAIRE
- Solution hydro-alcoolique
- Gants non stériles
- Antiseptique selon protocole du service
- Compresses stériles
- Seringue spécifique pour prélèvement des gaz du sang (avec héparine lyophilisée)
- Sparadrap ou bandage compressif (type strapping)
- Container OPCT
- Sac poubelle DAOM et DASRI
- Etiquettes du patient
- Sachet de transport du laboratoire (avec pochette réfrigérée selon protocole d’établissement).
DÉROULEMENT DU SOIN
- Vérifier l’identité du patient (selon une pièce d’identité ou en lui demandant), la correspondance avec celle des étiquettes, de la prescription et du bracelet d’identification.
- Expliquer le soin au patient, ses conditions de réalisation et recueillir son consentement.
- Vérifier les contre-indications éventuelles (troubles de l’hémostase, tatouage, lésion au point de ponction, allergie, test d’Allen négatif). Demander un avis médical en cas de doute.
- Choisir le lieu de ponction et réaliser le test d’Allen ; s’il est positif le soin commence, s’il est négatif tester l’autre bras.
- Mettre en place au préalable (hors urgence) un dispositif d’analgésie cutanée (patch, crème) et respecter le temps de pose (au minimum 1h).
- Inscrire les conditions de prélèvement sur le document du laboratoire et sur le dossier patient (apport d’O2, température du patient).
- Se laver les mains.
- Vérifier les dates de péremption et l’intégrité des emballages.
- Installer le patient dans une position confortable.
- S’installer dans une position adaptée au prélèvement (assis si possible et à hauteur du bras du patient).
- Friction des mains.
- Installer le poignet en hyper-extension (mais pas trop pour ne pas écraser l’artère) et le stabiliser.
- Mettre les gants non stériles.
- Réaliser l’antisepsie locale avec l’antiseptique et les compresses stériles et respecter le temps de contact
- Prendre le pouls radial avec la pulpe de deux doigts à environ 3cm du creux du poignet.
- Prendre la seringue comme un stylo et positionner le piston de la seringue au repère 3mL.
- Introduire l’aiguille biseau vers le haut dans l’axe de l’artère radiale selon un angle de 30 à 45° avec l’avant-bras.
- Stopper la progression lorsque le retour sanguin saccadé se fait dans la seringue (le sang artériel est rouge vif et pulsé).
- Retirer la seringue une fois remplie en respectant l’axe de l’aiguille et en sécurisant le dispositif.
- Jeter l’aiguille dans la boite OPCT.
- Réaliser un point de compression à l’aide d’une compresse sèche sur la zone en appuyant fermement pendant 5 min (10 à 15 min si le patient est anti-coagulé).
- Vidanger précautionneusement toute bulle d’air résiduelle dans la seringue et la fermer hermétiquement avec le bouchon fourni.
- Réaliser un pansement compressif NON CIRCULAIRE sur la zone pendant une à deux heures.
- Informer le patient : signalement de toute douleur ou paresthésie survenant après le soin.
- Acheminer rapidement la seringue jusqu’à l’appareil de prélèvement selon les procédures locales (température ambiante, glace…).
- Jeter les déchets puis les sacs DAOM et DASRI
- Tracer dans le dossier patient : date, heure de prélèvement, identité du soignant, remarques éventuelles.
b- En présence d’un cathéter artériel
Le cathéter artériel est un dispositif permettant un accès artériel continu afin de mesurer la pression artérielle de manière invasive et de réaliser des prélèvements de sang artériel fréquents.
MATÉRIEL NÉCESSAIRE
(Nous partons du principe que le cathéter artériel est déjà en place avec une manchette à pression, un pied à perfusion, un transducteur, un perfuseur reliant la partie mécanique du transducteur à la poche de sérum physiologique, une tubulure avec robinet 3 voies reliant la partie mécanique au cathéter, un scope muni d’une commande de mesure de la pression artérielle invasive).
- Solution hydroalcoolique.
- Gants non stériles (ou stériles en fonction du protocole de service).
- Antiseptique selon protocole du service.
- Compresses stériles.
- Champ imperméable.
- Adaptateur pour corps de pompe.
- Corps de pompe à usage unique.
- Tubes de prélèvement et/ou seringue à gazométrie.
- Seringue de 10mL.
- Bouchon stérile.
- Container OPCT.
- Sac poubelle DAOM et DASRI.
- Etiquettes du patient.
- Sachet de transport du laboratoire selon la procédure du laboratoire (Température ambiante, glace…).
DÉROULEMENT DU SOIN
- Vérifier l’identité du patient (selon une pièce d’identité ou en lui demandant), la correspondance avec celle des étiquettes, de la prescription et du bracelet d’identification.
- Informer le patient des modalités du soin et recueillir son consentement.
- Lavage des mains.
- Vérifier les dates de péremption et l’intégrité des emballages.
- Vérifier la quantité de sérum physiologique dans la poche installée dans la manchette de pression.
- Gonfler la manchette à 300mmHg (ceci permet d’éviter un reflux de sang artériel dans la tubulure.)
- Mettre en place le champ imperméable sous la zone de prélèvement.
- Installer le matériel, assembler le système de prélèvement.
- Imbiber les compresses stériles d’antiseptiques.
- Réaliser une friction avec la solution hydro-alcoolique.
- Mettre les gants (stériles ou non selon le protocole) à usage unique.
- Prendre les compresses imbibées pour fermer la voie transducteur patient à l’aide du robinet.
- Ouvrir le bouchon du robinet 3 voies avec une compresse imbibée.
- Purger au minimum 5mL avec une seringue.
- Adapter le corps de pompe au robinet.
- Prélever les tubes dans l’ordre recommandé.
- Refermer ensuite la voie patient et ouvrir la voie transducteur-robinet.
- Retirer et jeter le corps de pompe dans le collecteur OPCT.
- Purger le sang à l’aide du transducteur pour ne pas qu’il coagule dans le robinet 3 voies.
- Refermer à l’aide d’un bouchon stérile manipulé avec des compresses imbibées.
- Ouvrir la voie transducteur patient à l’aide du robinet.
- Purger la voie quelques secondes.
- Réinstaller le patient.
- Dégonfler la manchette jusqu’à la valeur de référence.
- Recalibrer le scope (faire le zéro).
- Etiqueter les tubes et remplir le bon d’analyse avec les conditions de prélèvement.
- Acheminer rapidement les tubes pour l’analyse.
- Jeter les sacs DAOM et DASRI.
- Tracer dans le dossier patient : date, heure de prélèvement, identité du soignant, remarques éventuelles.
3- Résultats et signes cliniques
Bien que les gaz du sang n’indiquent pas au médecin la cause directe du déséquilibre, ils vont orienter soit vers un problème respiratoire, soit vers un problème métabolique. Non traitées, ces pathologies créent un déséquilibre qui pourrait à terme mettre en danger le patient, à plus ou moins court terme.
Selon le résultat du gaz du sang, vous pouvez être amené à observer différents signes cliniques. Nous allons vous donner des exemples :
- L’hypoxémie : diminution de la PaO2 < 60 mmHg avec SaO2 < 90 % avec pour signes cliniques : la cyanose, la tachycardie, l’hypertension artérielle, l’angoisse…
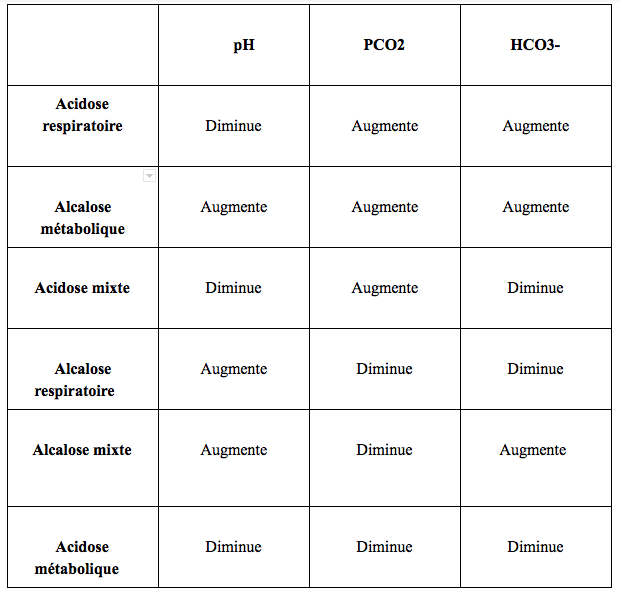
- L’acidose respiratoire : présence d’hypercapnie : PaCO2 > 45 mmHg : plusieurs stades
- non compensée : bicarbonates normaux, pH acide ( < 7.35)
- en partie compensée : bicarbonates en hausse , pH acide (< 7.35)
- compensée : bicarbonates augmentés, pH basique (>7.45)
On la retrouve dans les Œdèmes Aigus Pulmonaires (OAP), traumatismes thoraciques, épanchement pleural, insuffisance respiratoire, bronchite chronique obstructive, syndrome infectieux respiratoire…
- L’acidose métabolique : elle se reconnait par une diminution des bicarbonates et une hyperventilation compensatoire entraînant une diminution de la PaCO2. On la retrouve suite à des diarrhées profuses (élimination de bicarbonates), pathologies rénales, acidocétose diabétique (respiration dite de Kussmaul)…
- L’alcalose respiratoire : présence d’hypocapnie : PaCO2 < 35 mmHg compensée par une diminution des bicarbonates (rôle de la réabsorption rénale). Les pathologies pouvant y être associées sont l’intoxication médicamenteuse (aspirine), l’hyperventilation sur un sepsis ou par hypoxie (en altitude par exemple).
- L’alcalose métabolique : présence d’une forte concentration de bicarbonates compensée par une hypoventilation : augmentation PaCO2 souvent associée à de forts vomissements entre autres… Une acidose ou une alcalose peuvent être associées, on parle alors d’acidose et alcalose mixte (respiratoire et métabolique associée).

SOURCES
- www.espacesoignant.com
- www.passeportsante.net
- http://pneumocourlancy.fr/page_gaz_du_sang.html
- www.infirmiers.com
- http://www.labtestsonline.fr/tests/BloodGases.html?mode=print
- https://fr.slideshare.net/salahabdessemed1/gaz-du-sang-artriel
- https://fr.depositphotos.com/30617747/stock-photo-arterial-puncture.html
- Cours personnels IFSI.