LES PRECAUTIONS STANDARD
1- DEFINITIONS
Il existe deux grands types de précautions en hygiène. Nous retrouvons les précautions standard et complémentaires.
Les précautions standard sont à appliquer pour tout patient quel que soit son statut infectieux. Ce sont sept recommandations générales d’hygiène.
Les précautions complémentaires sont des “barrières” à la transmissions des micro-organismes entre deux patients, mais également d’un personnel soignant à un patient et inversement d’un patient à un personnel soignant mais aussi du personnel ou du patient à l’environnement.
2- PRECAUTIONS STANDARD
Les précautions standard sont applicables à tout professionnel de santé ayant un contact avec un patient de façon directe ou indirecte. Elles ont été actualisées en juin 2017 et publiées par la SF2H (Société Française en Hygiène Hospitalière). Nous allons traiter les 7 recommandations qui entrent dans le programme des précautions standard.
a- L’hygiène des mains

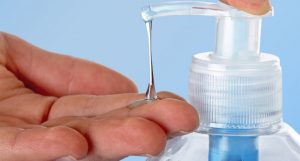
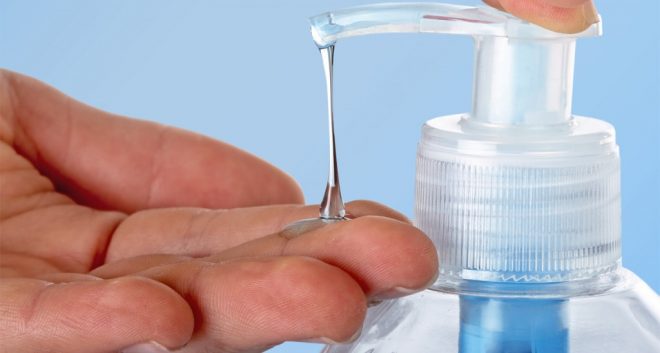
L’hygiène des mains est l’une des barrières essentielles à la transmission de micro-organismes. C’est un geste fondamental dans la prévention des infections associées aux soins. Vous retrouverez toutes les recommandations concernant le bon usage de l’hygiène des mains ici.
b- Le port de gants
Le port de gants forme une réelle barrière entre le soignant et le patient mais aussi entre le soignant et l’environnement. Cependant cette barrière doit être maitrisée pour être efficace.
Il est nécessaire avant tout soin exposant à un risque de contact avec des liquides biologiques, du sang mais aussi pour le contact avec une peau lésée ou les muqueuses. Les gants sont également indispensables lors des soins si les mains du soignants sont lésées. Le port de gant est également nécessaire lors des soins à risque nécessitant l’usage de matériel piquant ou coupant, de manipulations de prélèvements biologiques et de matériel ou linge souillés. Il est fortement recommandé de porter des gants lors de la manipulation de produits chimiquement toxiques pour le soignant.
Au contraire, il est recommandé de ne pas porter de gants lors de contact avec une peau saine (en effet, les mains sont plus “propres” avec une bonne hygiène de mains que des gants stockés dans une boîte ouverte dans le service où chacun se sert…)
Il est important de rappeler que les gants doivent être changés entre deux patients ou deux activités. Lorsque chez un même patient l’on passe d’un site “contaminé” à un site “propre” ou “contaminé”. Ils doivent également être changés s’ils ne sont plus intacts (perforation, déchirement, temps d’utilisation dépassé…).
Enfin, ils doivent être retirés dès la fin du soin et ce avant de toucher l’environnement.
Pour rappel, une hygiène des mains est indispensable avant de prendre des gants (afin d’éviter la contamination de la boîte), avant le port de gants et tout de suite après le retrait.
c- Tenues de protection
 Il y a plusieurs tenues de protection qui assurent la protection de l’ensemble du soignant mais aussi des visiteurs et du personnel auxiliaire.
Il y a plusieurs tenues de protection qui assurent la protection de l’ensemble du soignant mais aussi des visiteurs et du personnel auxiliaire.
Afin d’assurer la protection de la tenue de travail, il est indispensable de porter un tablier plastique à usage unique pour tous les soins mouillants, souillants ou qui exposent à des projections. Lorsque l’exposition est majeure, il convient de porter une surblouse à manches longues qui soit imperméable.
Il y a également la protection du visage, pour ce faire, le soignant doit porter systématiquement un masque anti-projection avec des lunettes de sécurité ou alors un masque à visière lorsqu’il y a un risque de projection ou d’aérosolisation de liquide biologique.
Les surchaussures, ne sont recommandées qu’en salle de bloc-opératoire et assimilés.
d- Gestion du matériel souillé
 Concernant le matériel à usage unique, et notamment le matériel piquant, tranchant, coupant. Il ne faut pas recapuchonner les aiguilles ni les désadapter à la main (mais utiliser une pince Kocher ou le couvercle du conteneur (en fonction de la phase d’utilisation de la seringue). Il est important d’éliminer immédiatement après usage le matériel coupant, tranchant, piquant dans un conteneur prévu à cet effet qui se trouvera à proximité de la zone d’utilisation et ce, sans manipulation.
Concernant le matériel à usage unique, et notamment le matériel piquant, tranchant, coupant. Il ne faut pas recapuchonner les aiguilles ni les désadapter à la main (mais utiliser une pince Kocher ou le couvercle du conteneur (en fonction de la phase d’utilisation de la seringue). Il est important d’éliminer immédiatement après usage le matériel coupant, tranchant, piquant dans un conteneur prévu à cet effet qui se trouvera à proximité de la zone d’utilisation et ce, sans manipulation.
Concernant le matériel réutilisable, il doit être nettoyé et désinfecté selon le protocole en service dans l’établissement. Avant l’utilisation, l’opérateur doit s’assurer que le matériel a été stérilisé ou désinfecté (en fonction du matériel).
e- Transport de prélèvements biologiques, linge et matériels souillés
 Le linge et le matériel souillés par des liquides biologiques doivent être éliminés et évacués du service dans un emballage fermé et étanche. Il peut également y avoir la présence d’un pictogramme de présence d’agents à risque infectieux sur l’emballage.
Le linge et le matériel souillés par des liquides biologiques doivent être éliminés et évacués du service dans un emballage fermé et étanche. Il peut également y avoir la présence d’un pictogramme de présence d’agents à risque infectieux sur l’emballage.
f- Surfaces souillées
Cette précaution concerne directement l’environnement. L’objectif est de décontaminer la surface et d’éviter la contamination de micro-organisme.
Les surfaces qui sont souillées par des liquides biologiques, doivent être immédiatement nettoyées puis désinfectées. Dans un premier temps, essuyer le liquide avec du papier absorbant puis effectuer un nettoyage/désinfection avec un détergent neutre, puis une désinfection à l’eau de javel à 2,6% de chlore actif dilué au 1/10. A défaut, il faut faire le nettoyage au détergent/désinfectant et ensuite une désinfection avec du détergent/désinfectant. Il faudra alors effectuer 2 passages.
g- Accident d’Exposition aux Virus (AEV)
L’exposition d’une muqueuse avec un objet coupant, piquant ou tranchant, ou un liquide biologique en contact avec une plaie ou une peau lésée fait l’objet d’une déclaration d’accident d’exposition aux virus. Les modalités de prise en charge doivent être affichées dans le service et disponible 24h/24.
SOURCES :
Expertise en santé, “Nomenclature Infirmière et Plaies Lourdes et Complexes” [En ligne], le 13 février 2018. http://www.expertisesante.fr/articles/présentation-plaie-complexes
SF2H, “Précautions standard”, mise à jour juin 2017 [En Ligne], le 13 février 2018. https://sf2h.net/wp-content/uploads/2017/06/HY_XXV_PS_versionSF2H.pdf
Relais Régional d’Hygiène Hospitalière du Centre, “Précautions standard” [En Ligne], le 13 février 2018.
http://solidarites-sante.gouv.fr/IMG/pdf/24dias_precautions_standard_RRHH_Centre_pdf-2.pdf

Télécharger la fiche










 CDT : Clostridium Difficile Toxinogène
CDT : Clostridium Difficile Toxinogène





 Il y a plusieurs tenues de protection qui assurent la protection de l’ensemble du soignant mais aussi des visiteurs et du personnel auxiliaire.
Il y a plusieurs tenues de protection qui assurent la protection de l’ensemble du soignant mais aussi des visiteurs et du personnel auxiliaire. Concernant le matériel à usage unique, et notamment le matériel piquant, tranchant, coupant. Il ne faut pas recapuchonner les aiguilles ni les désadapter à la main (mais utiliser une pince Kocher ou le couvercle du conteneur (en fonction de la phase d’utilisation de la seringue). Il est important d’éliminer immédiatement après usage le matériel coupant, tranchant, piquant dans un conteneur prévu à cet effet qui se trouvera à proximité de la zone d’utilisation et ce, sans manipulation.
Concernant le matériel à usage unique, et notamment le matériel piquant, tranchant, coupant. Il ne faut pas recapuchonner les aiguilles ni les désadapter à la main (mais utiliser une pince Kocher ou le couvercle du conteneur (en fonction de la phase d’utilisation de la seringue). Il est important d’éliminer immédiatement après usage le matériel coupant, tranchant, piquant dans un conteneur prévu à cet effet qui se trouvera à proximité de la zone d’utilisation et ce, sans manipulation. Le linge et le matériel souillés par des liquides biologiques doivent être éliminés et évacués du service dans un emballage fermé et étanche. Il peut également y avoir la présence d’un pictogramme de présence d’agents à risque infectieux sur l’emballage.
Le linge et le matériel souillés par des liquides biologiques doivent être éliminés et évacués du service dans un emballage fermé et étanche. Il peut également y avoir la présence d’un pictogramme de présence d’agents à risque infectieux sur l’emballage.



