LES PANSEMENTS COMPLEXES
1- DEFINITION
Selon la séance plénière Vulnus “les plaies complexes en questions”, d’après les communications des docteurs Julie LANO (Montpellier), Anne DOMPMARTIN (Caen) et Jean-Charles KERIHUEL (Paris) ; on considère qu’une plaie est complexe lorsqu’elle nécessite un geste chirurgical d’excision majeur, qu’elle met en échec une prise en charge antérieure, nécessite une technologie sophistiquée ou multidisciplinaire ou encore une plaie ayant un impact économique important.
La plaie évolue généralement en trois phases, la détersion (nécrose, fibrine), le bourgeonnement et d’épidermisation.
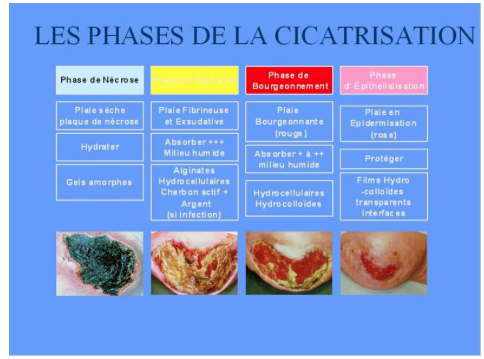
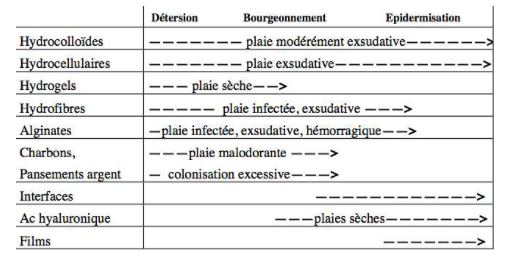
2- LES ALGINATES
a- composition
Les alginates sont des polysaccharides composés de deux monomères, acide mannuronique et acide guluronique, extraits d’algues brunes. Le composé est un alginate de calcium ou de sodium. Certains alginates peuvent contenir de la carboxyméthylcellulose (CMC).
b- propriétés
Les alginates ont une bonne capacité d’absorption et de gélification au contact des exsudats. Ainsi ils permettent une hémostase, une absorption entre 10 et 15 fois leur poids, une accélération de la vitesse de cicatrisation, une détersion de la plaie et un contrôle de la contamination microbienne.
c- Indications & contre-indications
Les alginates sont utilisés pour les plaies aiguës suintantes et/ou hémorragiques (brûlure, plaie post-opératoire, site donneur de greffe…). Ils sont égalements indiqués pour des plaies chroniques (ulcère, escarre) en phase de détersion fibrineuse et en phase de granulation sur des plaies planes, creusées ou fistulisées.
Les alginates sont contre-indiqués sur des plaies peu suintantes ou sèches.
d- Précautions d’Emploi
Il faut veiller à ne pas associer les alginates à des solutions alcalines (incompatibilité physico-chimique). Les alginates ne doivent pas être appliqués sur une nécrose de peu exsudative à sèche.
e- Exemples
Les alginates sont disponibles en compresse ou en mèche. Voici quelques exemples d’alginate : Algisite M (laboratoire SMITH & NEPHEW), Seasorb Soft (laboratoire COLOPLAST), Sorbalgon Plus (laboratoire HARTMANN), Urgosorb (laboratoire URGO)…


3- LES FIBRES DE CARBOXYMÉTHYLCELLULOSE (CMC)
Les fibres de carboxyméthylcellulose sont aussi appelées hydrofibres
a- Composition
Les hydrofibres sont composés de carboxyméthylcellulose traitée.
b- Propriétés
Les CMC se transforment en gel au contact des exsudats, sans délitement, en limitant les risques de macérations périphériques car il y a une gélification qui est centrée sur la plaie.
c- Indications et Contre-indications
Les CMC ne présentent pas de propriété hémostatique, mais ils peuvent être utilisés sur des plaies infectées. Avec un pouvoir très absorbant, ils sont utilisés sur des plaies très exsudatives.
Ils sont contre-indiqués sur des plaies peu exsudatives ou hémorragiques.
d- Précautions d’Emploi
Les hydrofibres peuvent être utilisés secs, ou humidifiés avec du sérum physiologique, ce qui facilite la pose de la compresse. Sur les mèches, l’humidification va jouer un rôle de lubrification afin d’être introduite plus facilement dans la cavité.
Le retrait de l’hydrofibre s’effectue aisément à l’aide d’une pince. Le pansement est renouvelé tous les jours en cas de plaie infectée, sinon il peut rester en place plusieurs jours, jusqu’à saturation.
e- Exemple
Dans la gamme, il n’existe qu’une spécialité, il s’agit de l’Aquacel (laboratoire CONVATEC).

4- LES HYDROCELLULAIRES
a- Composition
Les hydrocellulaires sont des pansements qui se composent de polymères absorbants, généralement à base de mousse de polyuréthane. Ils sont enduit d’adhésif qui adhère à la peau saine et non à la plaie.
b- Propriétés
Les hydrocellulaires ont la capacité d’absorber les exsudats tout en maintenant un milieu humide et permettent un échange gazeux mais est imperméable aux bactéries. Le pansement reste intacte au contact des exsudats sans libérer de particules.
c- Indications & contre-indications
Les hydrocellulaires sont indiqués dans les plaies superficielles ou profondes qui sont exsudatives voire très exsudatives, comme les escarres, les ulcères, les brûlures ou des pertes de substances. Ils sont également recommandés en phase de bourgeonnement ou de détersion.
d- Précaution d’Emploi
Les hydrocellulaires ne doivent pas être utilisés avec des agents oxydants tels que l’eau oxygénée (H2O2) ou du Dakin. Il est possible de prendre une douche avec les hydrocellulaires (perméabilité du pansement). Les hydrocellulaires sont utilisables si la peau périphérique n’est pas saine.
e- Exemples
Voici quelques exemples de hydrocellulaires : Allevyn (laboratoire SMITH & NEPHEW), Cellosorb (laboratoire URGO), Biatain (laboratoire COLOPLAST), Mepilex (laboratoire Molnlycke).


5- LES HYDROCOLLOIDES
a- Composition
Les hydrocolloïdes sont des pansements qui se constituent de polymères ayant une capacité absorbante, composé de carboxyméthylcellulose sodique (CMC) qui est inséré dans un réseau d’élastomère. Les plaques qui sont adhésives sont généralement recouvertes d’un film de polyuréthane. Il existe des plaques adhésives, de la poudre ou encore des pâtes.
b- Propriétés
La CMC est un composé hydrophile qui, au contact des exsudats, va créer un gel. Ce dernier va permettre d’assurer un milieu chaud et humide, avec un pH favorable à une bonne cicatrisation, qui va respecter l’écosystème micro bactérien de la plaie. Le pansement est hermétique. Les pansements sont généralement transparents, ce qui permet de visualiser la plaie.
c- Indications & contre-indications
Les hydrocolloïdes sont indiqués sur les escarres, les ulcères, les brûlures (inférieure au 3e degré), les dermabrasions, des sites donneurs de greffe ou un moignon d’amputation. Mais également sur une épidermisation, un bourgeonnement, une nécrose fibrineuse ou encore un érythème. Ils sont indiqués également sur les plaies exsudatives et très exsudatives. Pour des plaies peu exsudatives, il faut préférer les hydrocolloïdes fins, et pour les plaies creusées les hydrocolloïdes sous forme de pâte.
Ils sont contre-indiqués, sur des plaies infectées, des mycoses ou encore des brûlures du 3e degré.
d- Précautions d’Emploi
Il ne faut pas utiliser, sur la plaie, d’éosine, d’alcool, de Dakin ou de Bétadine lors de la pose d’un hydrocolloïde. Il faut être également vigilant sur les plaies diabétiques avec l’utilisation de ce pansement.
e- Exemples
Pour les hydrocolloïdes, il y a : Algoplaque (laboratoire URGO), Hydrocoll (laboratoire HARTMANN), Comfeel (laboratoire COLOPLAST)…


6- LES HYDROGELS
a- Composition
Les hydrogels ont une composition, à plus de 50%, d’eau, de CMC ou de l’alginate de sodium; ce sont des polymères entrecroisés. Nous pouvons également retrouver du propylène glycol ou encore de la pectine. Ils sont généralement recouverts d’un film qui est semi-perméable.
b- Propriétés
Les hydrogels sont absorbants mais également hydratants pour la plaie. Ils permettent la détersion et la cicatrisation en milieu humide. Les hydrogels sont classés comme pansement primaire, il faudra donc obligatoirement les recouvrir d’un pansement secondaire.
c- Indications & contre-indications
Les hydrogels sont indiqués dans les plaies de type escarres et ulcères, sur les phases nécrotiques, fibrineuses ou encore en phase de bourgeonnement. Nous pouvons également les utiliser sur des brûlures ou des sites donneur de greffe. Attention, ils sont contre-indiqués sur des peau non lésées, saines.
d- Précautions d’emploi
Les hydrogels ne doivent pas être associés avec un pansement très absorbant, ils seraient alors inutiles (car composés par moitié d’eau). Il est également recommandé de ne pas recouvrir de fistules avec ce type de pansement. Les plaies à suspicion d’infection devront avoir une réfection quotidienne du pansement.
e- Exemples
Pour les hydrogels il y a : Purilon gel (laboratoire COLOPLAST), Urgo hydrogel (laboratoire URGO), Intrasite gel/conf (laboratoire SMITH & NEPHEW), Nu-Gel (laboratoire SYSTAGENIX).


7- LES INTERFACES
a- Composition
Les pansements interfaces sont constitués de différents polymères dont la typologie est différente; on peut, par exemple, y retrouver du gel de silicone. Ils sont généralement constitués d’un maillage très fin.
b- Propriétés
Les pansements interfaces sont à différencier des pansements gras ; en effet les interfaces ont une adhérence plus faible, ce qui, lors du retrait, limite le traumatisme et la douleur. Leur constitution en maillage très fin, permet également le drainage des exsudats.
c- Indications & Contre-Indications
Il n’y a pas de contre-indication pour les pansements interfaces. Concernant l’indication est unique : elle permet la protection des plaies superficielles en phase d’épidermisation.
d- Exemples
Pour les pansements interfaces, nous retrouvons, l’Adaptic (laboratoire SYSTAGENIX), l’Urgotul (laboratoire URGO), Hydrotul (laboratoire HARTMANN).

8- LES PANSEMENTS AU CHARBON ACTIF
a- Composition
Les pansements au charbon actif sont constitués de différents supports, dans lesquels du charbon actif a été ajouté. Ce charbon activé est d’origine naturelle qui a une surface d’absorption très importante.
b- Propriétés
Le charbon absorbe les molécules odorantes mais aussi des bactéries. Les pansements au charbon actif existent sous forme de plaques mais aussi de compresses.
c- Indications et Contre-Indications
Les pansements au charbon actif sont généralement associés à des plaies infectées, surinfectées et donc malodorantes. Il n’existe pas de contre indication à l’utilisation de ce type de pansement.
d- Précautions d’Emploi
Si la plaie est malodorante mais pas ou peu exsudative, il est recommandé de mettre une interface ou un pansement gras sur la plaie.
e- Exemples
Pour les pansements au charbon, il existe peu de spécialités, nous avons l’Actisorb Ag+ (laboratoire SYSTAGENIX) et Carbonet (laboratoire SMITH & NEPHEW).


9- LES PANSEMENTS A L’ARGENT
a- Composition
Les pansements à l’argent sont généralement composés d’argent pur, mais peuvent être associés à d’autres principes actifs comme le charbon, les alginates, l’acide hyaluronique. L’argent présent dans le pansement est généralement sous des formes physico-chimiques.
b- Propriétés
L’argent possède une activité antibactérienne à large spectre d’action locale.
c- Indications & Contre Indications
Les pansements à l’argent sont indiqués sur des plaies infectées ou à risque infectieux, les plaies malodorantes. Ils peuvent également être utilisés sur des brûlures, des fractures ouvertes ou sur des adénocarcinomes. Comme tout produit à activité antibactérienne, il faut que l’utilisation du pansement soit courte avec d’éviter la résistance des bactéries au produit.
d- Précautions d’emploi
Il faut veiller à humidifier quotidiennement les pansements à l’argent afin de garder leur efficacité, cependant le pansement peut rester en place durant un maximum de 7 jours.
e- Exemples
Les pansements à l’argent qui sont sur le marché sont : Aquacel argent (laboratoire CONVATEC), l’Actisorb + (laboratoire JOHNSON & JOHNSON), Biatain argent (laboratoire COLOPLAST), Urgotull Argent(URGO).


10 – LES PANSEMENTS A BASE D’ACIDE HYALURONIQUE
a- Composition
Les pansements à base d’acide hyaluronique sont, comme leur nom l’indique, constitués principalement d’acide hyaluronique et du glycosaminoglycane (qui est un constituant naturel du derme).
b- Propriétés
A l’heure actuelle, l’efficacité de l’acide hyaluronique n’a été démontrée scientifiquement que sur des plaies de type ulcère.
c- Indications & Contre Indications
L’utilisation de l’acide hyaluronique est réservée sur des plaies en phase de bourgeonnement et d’épidermisation.
d- Précautions d’emploi
Utilisés seuls, les pansements à base d’acide hyaluronique peuvent induire une sensation de picotement / brûlure au niveau de la plaie. Le dispositif, compresse, crème, doit être changé quotidiennement. Ils permettent de réduire la taille de la plaie de façon importante.
e- Exemples
Il existe sur le marché deux types de pansements à base d’acide hyaluronique, par le même laboratoire, qui sont Ialuset et Ialuset Hydro (laboratoire GENEVIER).

Sources :
Expertise en santé, “Nomenclature Infirmière et Plaies Lourdes et Complexes” [En ligne], le 23 novembre 2017. http://www.expertisesante.fr/articles/présentation-plaie-complexes
Haute Autorité de Santé, Bon usage des technologies médicales, “les pansements, indication et utilisation recommandées” [En ligne], le 23 novembre 2017. https://www.has-sante.fr/portail/upload/docs/application/pdf/2009-01/pansements_synthese_rapport.pdf
Image, “Les phases de la cicatrisation” [En ligne], le 23 novembre 2017. https://devsante.org/content/articles/201501290012-prise-en-soin-des-plaies-dans-le-contexte-togolais/image001-4.jpg

Télécharger la fiche











 CDT : Clostridium Difficile Toxinogène
CDT : Clostridium Difficile Toxinogène




 Il y a plusieurs tenues de protection qui assurent la protection de l’ensemble du soignant mais aussi des visiteurs et du personnel auxiliaire.
Il y a plusieurs tenues de protection qui assurent la protection de l’ensemble du soignant mais aussi des visiteurs et du personnel auxiliaire. Concernant le matériel à usage unique, et notamment le matériel piquant, tranchant, coupant. Il ne faut pas recapuchonner les aiguilles ni les désadapter à la main (mais utiliser une pince Kocher ou le couvercle du conteneur (en fonction de la phase d’utilisation de la seringue). Il est important d’éliminer immédiatement après usage le matériel coupant, tranchant, piquant dans un conteneur prévu à cet effet qui se trouvera à proximité de la zone d’utilisation et ce, sans manipulation.
Concernant le matériel à usage unique, et notamment le matériel piquant, tranchant, coupant. Il ne faut pas recapuchonner les aiguilles ni les désadapter à la main (mais utiliser une pince Kocher ou le couvercle du conteneur (en fonction de la phase d’utilisation de la seringue). Il est important d’éliminer immédiatement après usage le matériel coupant, tranchant, piquant dans un conteneur prévu à cet effet qui se trouvera à proximité de la zone d’utilisation et ce, sans manipulation. Le linge et le matériel souillés par des liquides biologiques doivent être éliminés et évacués du service dans un emballage fermé et étanche. Il peut également y avoir la présence d’un pictogramme de présence d’agents à risque infectieux sur l’emballage.
Le linge et le matériel souillés par des liquides biologiques doivent être éliminés et évacués du service dans un emballage fermé et étanche. Il peut également y avoir la présence d’un pictogramme de présence d’agents à risque infectieux sur l’emballage.