La voie veineuse périphérique est un dispositif permettant la mise en place d’un cathéter au niveau d’une veine périphérique afin d’administrer des liquides par voie parentérale.

1- Cadre législatif
Décret n°2004-802 du 29 juillet 2004 relatif aux parties IV et V (dispositions réglementaires) du Code de la Santé Publique et modifiant certaines dispositions de ce Code.
Article R.4311-7 : L’infirmier ou l’infirmière est habilité à pratiquer les actes suivants soit en application d’une prescription médicale qui, sauf urgence, est écrite, qualitative et quantitative, datée et signée, soit en application d’un protocole écrit, qualitatif et quantitatif, préalablement établi, daté et signé par un médecin :
3. Mise en place et ablation d’un cathéter court ou d’une aiguille pour perfusion dans une veine superficielle des membres ou dans une veine épicrânienne
2- Indications
- Voie d’abord veineuse en cas d’urgence ou de réanimation.
- Administration de médicaments.
- Apports hydriques et/ou électrolytiques.
- Transfusion de produits sanguins labiles (concentré de globules rouges, plaquettes, plasma, immunoglobulines…)
- Alimentation parentérale
3- Sites de ponction
L’abord périphérique à privilégier se situe au niveau des membres supérieurs en ponctionnant les veines de l’avant-bras ou le dos de la main chez l’adulte et l’enfant. Pour le nourrisson, il faut privilégier les veines se trouvant sur le crâne. La veine doit être de bon calibre, bien visible et la plus distale possible. Le site de ponction doit toujours être situé sur une partie saine de la peau. Il est important de bien placer et fixer la voie veineuse périphérique.

Sites de ponction à éviter :
- le pli du coude sauf en cas d’extrême urgence (arrêt cardiorespiratoire, remplissage rapide et massif).
- le bras porteur d’une fistule artérioveineuse.
- le bras brûlé.
- le bras présentant un lymphoedème et/ou le bras homolatéral à un curage ganglionnaire et ablation du sein.
- le bras dominant.
- le bras servant à la succion des doigts (enfants).
4- Matériel nécessaire
- Cathéter court en fonction du capital veineux, de la durée de perfusion, du débit souhaité et du produit perfusé.

- Soluté à perfuser sous forme de poche.
- Tubulure stérile +/- prolongateur avec robinet.
- Garrot.
- Tulipe et tubes de prélèvement si nécessaire.
- Protection papier absorbant à usage unique / champ non stérile.
- Pied à perfusion.
- Compresses stériles.
- Antiseptique alcoolisé.
- Gants non stériles à usage unique.
- Pansement occlusif stérile transparent.
- Bandelettes adhésives (recommandé mais non nécessaire).
- Tondeuse / rasoir.
- Solution hydroalcoolique.
- Sac poubelle pour ordures ménagères.
- Sac poubelle DASRI.
- Conteneur à déchets contaminés piquants et tranchants.
5- Déroulement du soin
- Vérification de la prescription médicale (hors contexte urgence vitale) et de l’identité du patient.
- Explication du soin au patient.
- Consentement du patient (hors arrêt cardiaque).
- Lavage des mains (eau/savon ou gel hydroalcoolique).
- Organiser son travail (poubelles à proximité, chaise/tabouret si vous piquez assis(e), lit à hauteur…)
- Installation du matériel sur une surface propre et désinfectée après vérification des dates de péremption et de l’intégrité des emballages, tout en respectant les règles d’hygiène.
- Ouvrir les compresses stériles aseptiquement et et les imbiber d’une solution antiseptique.
- Installation du garrot, en vérifiant la présence d’un pouls artériel (si non, desserrer le garrot), choisir la veine à perfuser puis desserrer le garrot.
- Protéger le lit avec le papier absorbant / champ non stérile.
- Application de la solution antiseptique alcoolique sur la peau (1er temps).
- Monter sa perfusion en purgeant les différentes tubulures, robinets ; utiliser des compresses stériles imbibées d’antiseptique alcoolique pour la manipulation des robinets.
- Lavage des mains (eau/savon ou gel hydroalcoolique).
- Mettre les gants non stériles.
- Resserrer le garrot et repasser une compresse d’antiseptique alcoolique sur la veine choisie. Vous ne devez plus, à partir de ce moment, palper la veine. Si vous le faites, repasser une compresse d’antiseptique.
- Tendre la peau et maintenir la veine d’une main et introduire le cathéter avec l’autre main, biseau vers le haut
- Placer une compresse stérile sèche sous le cathéter, retirer le mandrin, l’éliminer immédiatement dans la boite à objets piquants et prélever le bilan si prescription de celui-ci.
- Desserrer le garrot.
- Clamper la veine avec votre doigt en amont du cathéter, jeter la tulipe du prélèvement si utilisée, et raccorder l’extrémité de la tubulure.
- Fixer à l’aide de bandelettes adhésives et du pansement occlusif stérile transparent (éviter de mettre une bandelette directement sur le point de ponction afin que celui-ci soit constamment visible sous le pansement transparent).
- Adapter le débit de la perfusion conformément à la prescription médicale et s’assurer de la fonctionnalité du cathéter.
- Eliminer les déchets conformément aux règles de bonnes pratiques professionnelles.
- Nettoyage du plan de travail et lavage des mains (eau/savon ou gel hydroalcoolique).
- Transmissions : date et heure de pose, site, taille du cathéter, nom, signature.
6- Surveillance
La surveillance d’un cathéter veineux périphérique s’effectue à chaque injection dans celui-ci ou au minimum une fois par poste mais il est recommandé de le surveiller plus souvent et de tenir compte des plaintes des patients. Dès qu’un doute est placé sur l’efficacité, l’hygiène ou le bien être du patient, le cathéter doit être changé.
La surveillance peut se faire à l’aide de l’échelle de Maddox.
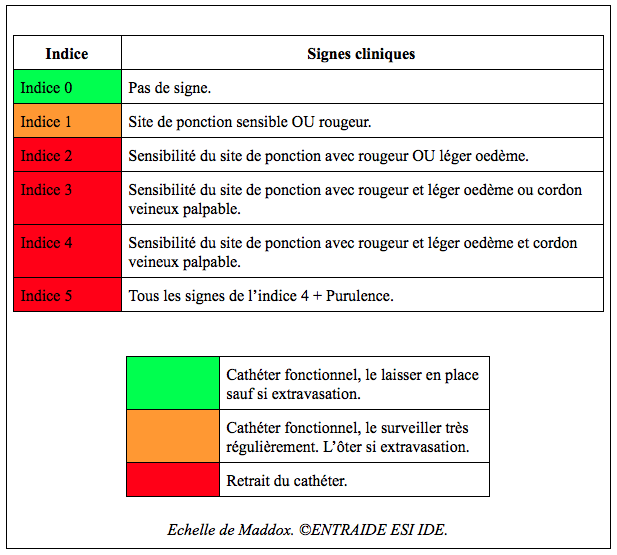
Dès lors de l’apparition de l’indice +2, il faut retirer la VVP et en poser une nouvelle si nécessaire. L’ensemble de ces informations doivent être tracées dans le dossier du patient.
Un cathéter périphérique peut rester en place jusqu’à 96h. Certains cas particuliers (enfants, mauvais capital veineux…. ET Maddox<2) peuvent permettre de laisser la voie veineuse plus longtemps.