Intubation en séquence rapide (ISR), permet de sédater et curariser un patient afin de procéder à son l’intubation.

1- DÉFINITIONS ET PRINCIPE
- Intubation : geste technique médical servant à mettre en place une sonde endotrachéale en passant par la bouche ou le nez (pour le nez, la pratique se fait rare). Les IADE ont aussi l’autorisation de pratiquer ce geste. Le risque à chaque intubation est un risque d’inhalation du contenu de l’estomac :
- en chirurgie réglée : période de jeun préopératoire.
- en urgence : tout patient est considéré comme ayant l’estomac plein
- Induction : phase de l’anesthésie, endormissement chimique provoqué ; En séquence rapide cela peut donner :
- utilisation d’un hypnotique de délai d’action court
- un curare de délai d’action court et d’une durée d’action courte pour que le patient reprenne une ventilation spontanée en cas d’échec de l’intubation
- un pression cricoïdienne (manoeuvre de Sellick) pour éviter les régurgitations
- Hypnotique : thérapeutique entraînant un trouble de la conscience, utilisée entre autre en anesthésie.
- Curare : thérapeutique entraînant une paralysie musculaire.
2- INDUCTION EN SÉQUENCE RAPIDE
Il y a 5 grandes phases à prendre en compte :
- Préparation du patient
- Préparation du matériel
- Préparation des médicaments
- Préparation de l’équipe
- Anticipation des difficultés
2.1- Préparer le patient
- Le patient est-il pré-oxygéné ? Le but est d’augmenter la tolérance à l’apnée du patient en stockant de l’oxygène dans la capacité résiduelle fonctionnelle. (ex : oxygène pur au masque haute concentration durant au moins 3 minutes, installation en proclive pour les personnes obèses, Ventilation Non Invasive…)
- La position est-elle optimale : confort du patient et des soignants
- Quelles sont les thérapeutiques d’entretien de l’intubation ?
2.2- Préparer le matériel
- Le patient est-il scopé ?
- Avons nous une pression artérielle non invasive ?
- Avons nous un capnographe ? Cela permet de vérifier si la sonde est bien dans la trachée en mesurant l’EtCO.
- Le chariot d’urgence est-il à proximité ? Le BAVU est-il prêt ? fonctionnel ?
- L’aspiration est-elle à porter de main et fonctionnelle ? Prévoir des sondes d’aspiration en fonction de la sonde d’intubation (intubation 7 = aspiration 14)
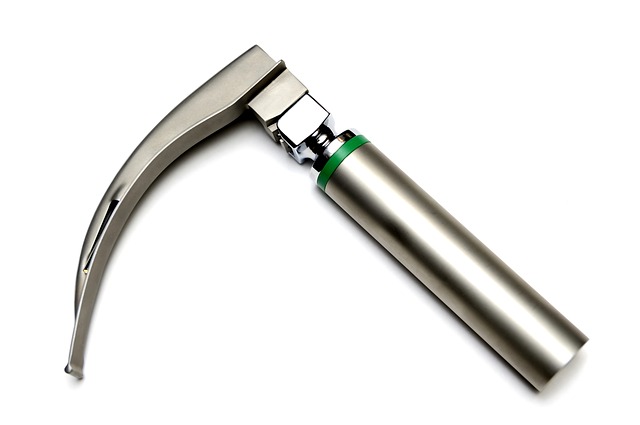
- Un manche à laryngoscope avec des piles et des lames : toujours vérifier la lampe en montant la lame. Avoir des piles de rechange à proximité
- Des lames : la taille demandée par le médecin et une de la taille en dessous. On privilégie souvent la taille 4 en première intention
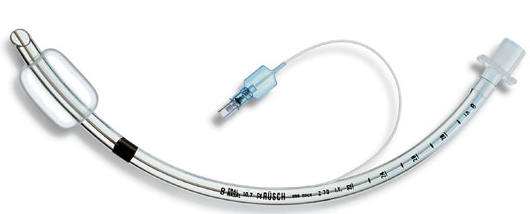
- Trois tailles de sonde d’intubation ( 8 – 7.5 – 7)
- Des canules de Guedel (ou Canule Oro-pharyngée)
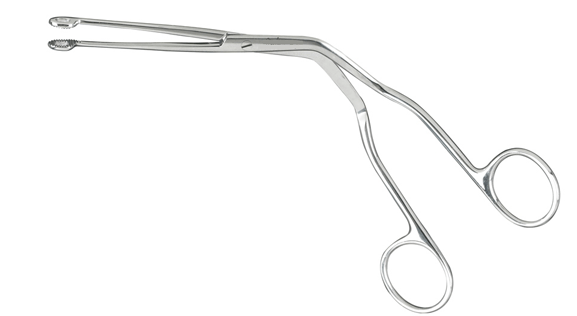
- Une pince de Magill
- Un mandrin rigide
- Un stéthoscope
- Un dispositif de fixation
- Une seringue de 20 ml pour gonfler le ballonnet (le ballonnet est gonflé avec de l’air)
- Une bougie de Eschmann en cas d’intubation difficile

2.3- Préparer les médicament
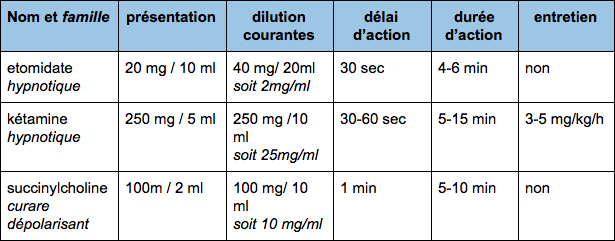
- Induction
- un hypnotique (Etomidate ou Kétamine)
- un curare (La succinylcholine)
- Entretien
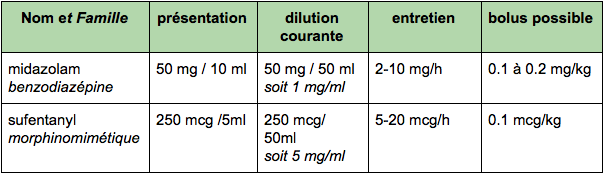
- un hypnotique (midazolam)
- un morphinique (sufentanyl)
- Cardiovasculaires
- Vasopresseurs (adrénaline, épinéphrine, noradrénaline)
- Anticholinergique (atropine)
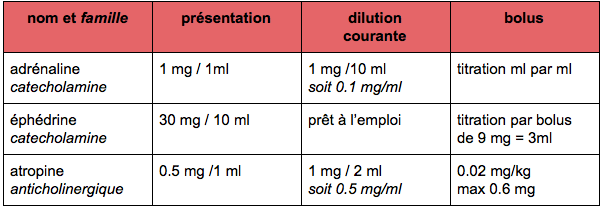
Ceux-ci sont des exemples couramment utilisés. Suivant votre lieu d’exercice vous pouvez être amené à en utiliser d’autres. Nous ne vous donnerons pas toutes les dilutions car elles peuvent être protocolisées selon des établissements de santé. Les dilutions sont données à titre d’exemples.
2.4- Préparer les soignants
Dans l’idéal, il faudrait être trois personnes : un opérateur, deux infirmiers. Attention en SMUR la prise en charge se réalisera en fonction de la composition de l’équipe.
Nous allons nous placer dans des conditions idéales.
- rôle de l’opérateur :
- intubation
- vérification de la position
- prescription
- premier infirmier :
- préparation du patient
- préoxygénation
- préparation des médicaments
- injection des médicaments
- second infirmier :
- préparation du matériel
- manoeuvre de sellick ou pression cricoïde à la demande du médecin
- gonflage du ballonnet
- fixation de la sonde
- pose de la sonde nasogastrique
2.5- Anticiper les difficultés
Disposer de thérapeutiques comme la Naloxone ou le Flumazenil. Ce sont des antidotes des opioïdes pour le premier et des benzodiazépines pour le second.
3- EXEMPLES
3.1- Déroulement type : etomidate / succinylcholine (célocurine)
- Oxygénation du patient sous 15L/min = durant au moins 3 minutes
- Injection Etomidate 0.3 mg/kg = appelée T0
- Injection Célocurine 1 mg/kg = appelée T0 (certains médecins vont attendre 15 à 45 sec entre l’injection d’étomidate et de célocurine)
- Perte de conscience du patient dans les 30 secondes
- Fasciculations (crispations musculaires brèves partant des pieds vers la tête) jusqu’à T 60 sec
- Laryngoscopie
- Intubation
- Gonfler le ballonnet
- Vérification de la position de la sonde
- Fixation de la sonde
- Début de l’entretien médicamenteux
- Sonde nasogastrique
3.2- Déroulement type : kétamine / succinylcholine (célocurine)
- oxygénation du patient sous 15 L/min = durant 3 minutes
- injection 0.6 mg d’atropine = appelée T0
- injection 1 mg de midazolam = T0
- injection kétamine 1-2 mg/ kg = T0
- injection célocurine 1 mg/kg = T 30 sec
- laryngoscopie à T 90 sec
- intubation
- gonfler le ballonnet
- vérification de la position de la sonde
- fixation de la sonde
- début de l’entretien médicamenteux
- sonde nasogastrique

SOURCES
- Cours personnels


