Transmettre, c’est assurer la continuité des soins pour un patient, contribuer aux relations entre les différents membres de l’équipe soignante.

1- Les transmissions
1-1 Définitions
Transmettre c’est faire parvenir, communiquer ce que l’on a reçu, permettre le passage d’informations et agir comme intermédiaire.
Les transmissions sont l’ensemble de moyens destinés à faire passer des informations entre les différents membres de l’équipe soignante afin d’assurer la continuité des soins.
Les transmissions écrites permettent d’apprendre des informations importantes mais aussi d’en garder une trace. Elles sont la preuve des différents évènements survenus au cours de l’hospitalisation de chaque patient et peuvent être utilisées juridiquement.
Les écrits engagent la responsabilité du soignant qui les rédige.

1-2 Rédaction
Les transmissions doivent être lisibles, claires, précises, complètes, exactes, objectives, pertinentes et concises.
Il faut noter les observations et soins de façon chronologique (date et heure précise), avec la possibilité d’identifier le soignant qui les a rédigées (nom et prénom écrits lisiblement) et le patient concerné (nom du patient présent sur chaque feuille, recto verso, du dossier patient).
Les transmissions peuvent être notées par tous les membres de l’équipe soignante (IDE, AS, AMP,…)
1-3 Législation et utilité
La circulaire de 1985 indique que l’absence de transmission peut laisser supposer que « si rien n’a été noté, rien n’a été fait ». Les transmissions se doivent d’être un bilan pluriquotidien des informations et renseignements obtenus par tous les membres de l’équipe et recensés dans le dossier de soins personnalisé.
Le dossier est le témoin de la nature et de la qualité de la prise en charge du patient et des soins effectués, il est l’outil représentatif de l’activité soignante.
Une tenue complète et cohérente du dossier de soins est indispensable pour disposer des données nécessaires à la prise en charge du patient, à l’amélioration et la qualité des soins.
Il permet de :
- Connaître la situation du patient et son état de santé, de garantir la sécurité et la continuité des soins.
- La coordination entre les différents acteurs, l’accès à l’information, la confidentialité des informations.
- Favoriser l’évaluation et d’aider au développement de la recherche infirmière.
1-4 Les transmissions ciblées
Les transmissions ciblées permettent de trouver rapidement le problème à traiter pour chaque patient. Les cibles peuvent découler d’une analyse de situation, d’un projet de soins, d’une évaluation…
La cible peut être :
- liée à la pathologie : changement de l’état du patient, concernant les données recueillies dans le diagramme de soins.
- un risque de : complications liées à la pathologie, aux effets secondaires des thérapeutiques, des explorations, des réactions humaines.
- des réactions humaines : diagnostic infirmier, préoccupation du soigné, comportement, réaction aux soins, évènement inhabituel.
Attention, la cible n’est pas un diagnostic médical, un acte de soin, un jugement de valeur ou un besoin, mais un événement significatif pour le patient, UN PROBLEME.
2- La macrocible
2-1 Définition
Faire une synthèse c’est l’opération mentale qui consiste à regrouper des faits épars et à les structurer en un tout. Synthétiser c’est savoir extraire ce qui est essentiel et pertinent, sans perdre le sens profond. La synthèse résulte de l’analyse.
La macrocible c’est la synthèse de l’ensemble des informations recueillies à une étape de la prise en charge du patient. Elle lie à la fois des données et des actions. Il s’agit donc, d’une présentation globale de la situation à ce moment précis, permettant d’en assurer le suivi et la traçabilité.
2-2 Principales macrocibles
Une macrocible est réalisée pour un évènement marquant dans la prise en charge, comme par exemple :
- Premier soin
- Accueil / entrée du patient
- Attente du patient
- Bilan à visée diagnostique
- Bilan d’entrée
- Changement de thérapeutiques
- Décision opératoire
- Préparation pour examen, pré-op, bloc
- Retour de bloc
- Sortie, prévision de sortie
- Décès
- Départ en permission
- Synthèse au jour J de l’hospitalisation
- …
2-3 Rédaction
La plupart du temps, il est conseillé/demandé de rédiger une macrocible de la façon suivante :
- Maladie : Rappel de la situation et du contexte, contexte d’entrée, antécédents, symptômes, motif d’hospitalisation, histoire de la maladie, diagnostic médical…
- Thérapeutiques (antérieures, déjà reçues, actuelles, en cours ou à venir) : Indications pour le patient, risques potentiels/présents, surveillance en lien avec les risques, efficacité à ce jour, réactualisation, explorations demandées et ou réalisées à ce jour…
- Vécu : Réaction à la situation, expériences, connaissance de la situation, vécu de l’hospitalisation, rechute, récidive…
- Environnement : Personnel (qualité du réseau de soutien : entourage, famille, médecin traitant), professionnel, habitat, chambre, voisin…
- Développement : Bilan infirmier (synthèse physique, psycho, sociale, apprentissages, ressources –> Voir en dessous), besoins perturbés identifiés, diagnostics infirmiers qui en découlent, le devenir…
Possibilité dans cette partie de dégager des cibles à rédiger par la suite.
- Physique : autonomie, actes de la vie courante
- Psychologique : répercussions sur le vécu et le comportement
- Social : répercussions sur la vie de tous les jours, les activités
- Apprentissages : faculté à prendre en charge sa situation
- Ressources : indice en faveur d’une évolution favorable, soutien efficace
- Devenir : projection dans l’avenir, perspectives de soins, retour à domicile, projet de soins/de vie
2-4 Exemple
Maladie : Monsieur X, âgé de …ans, a été hospitalisé ce jour à …h, entrée en …, pour …. suite à …, adressé par … . Antécédents médicaux, chirurgicaux, allergies… Connaissance du patient, éléments pertinents.
Thérapeutiques : Vu par …, mise en route de …, traité antérieurement par…, examen demandé ce jour …, préparé ou à préparer pour telle intervention…
Vécu : Première ou Xème hospitalisation, rechute ou complication de …., manque de connaissance sur …, réagit …. à son hospitalisation.
Environnement : Accompagné par … à l’arrivée, émet des réserves sur les visites personnelles et la prise en charge par un étudiant, réseau de soutien présent/absent…., souhaite que son dossier soit présenté à son médecin traitant Dr …..
Développement :
Point sur les éléments de surveillance clinique, sur les soins infirmiers dans les différents dimensions, perspectives de devenir.
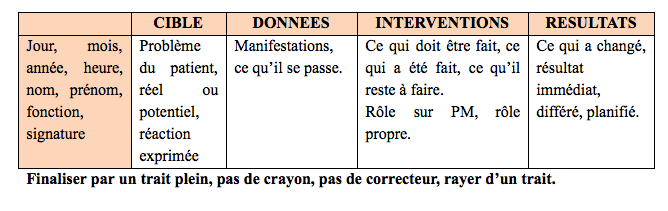
3- Les cibles
3-1 Définition
Les DAR ou DIR (données-actions/interventions-résultats) sont des cibles qui permettent d’identifier un problème et d’exprimer les actions et résultats qui ont découlé de celui-ci.
- Les données : ce que j’ai observé
- Les actions ou interventions : ce que j’ai fait
- Les résultats : ce qui a changé
3-2 Rédaction
3-3 Exemple


SOURCES
- Cours IFSI Montlucon 2010-2013
- Cours IFSI CHU de Nice



