L’unité soins intensifs de cardiologie accueille deux types de patients : ceux dit en phase aiguë (infarctus du myocarde, insuffisance cardiaque aiguë, troubles du rythme pouvant conduire à un syndrome de bas débit, embolie pulmonaire…) ; et ceux en post-cardiologie interventionnelle nécessitant une surveillance accrue (angioplastie coronarienne, coronarographie, intervention avec complications…). Cette unité comporte peu de lits et un(e) IDE a en charge une moyenne de 4 patients. Ces derniers peuvent être intubés-ventilés et sont tous reliés à des moniteurs de surveillance continue de leur entrée à leur sortie.

Population essentiellement rencontrée
Vous rencontrerez des patients de tous les âges (tout en sachant que les enfants seront pris en charge dans des unités de cardiologie pédiatrique). Les facteurs de risques cardiovasculaires évoluent en corrélation avec la société, les patients sont donc de plus en plus jeunes.
Équipe professionnelle essentiellement rencontrée
- Cardiologue
- Chirurgien cardiothoracique
- Interne de médecine générale et spécialisé
- Infirmier(e) diplômé(e) d’état
- Aide-soignant(e)
- ASHQ
- Secrétaire médicale
- Kinésithérapeute
- Diététicien(ne)
- Médecin anesthésiste réanimateur
Cette liste est non exhaustive. Vous pouvez rencontrer, selon les services et habitudes de service, d’autres professionnels de santé, des agents des services techniques…
Soins essentiellement rencontrés
- Préparation pour les différents examens (coronarographie, angioplastie, dilatation des valves, pose de pacemaker…)
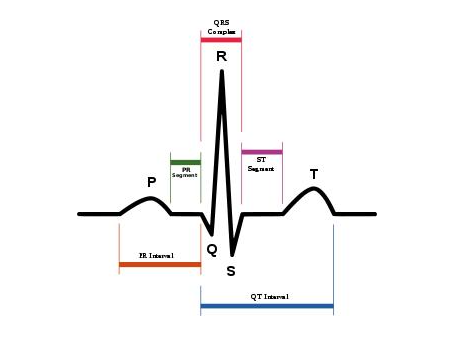
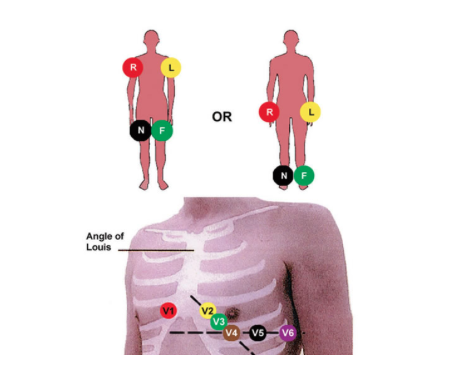
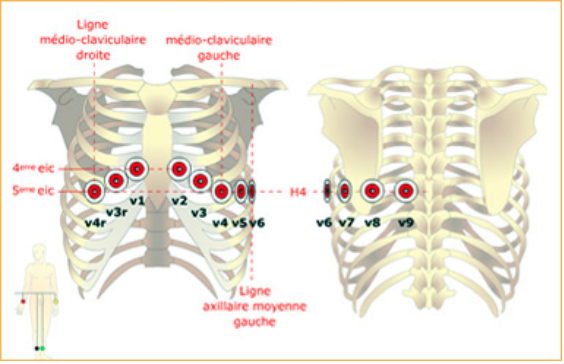
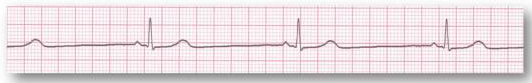
- Electrocardiogramme
- Réalisation de pansement simple et complexe
- Pose et surveillance de cathéters veineux périphériques
- Ponction veineuse
- Ponction artérielle
- Pose et surveillance de sonde urinaire
- Réalisation de diurèse
- Pose et surveillance de sonde nasogastrique
- Préparation et administration de traitement intraveineux et sous-cutané
- Utilisation de différents types de ventilation (invasive, non-invasive…)
- Soins pré et post-opératoires
- Réalisation d’une entrée et sortie d’un patient
- Mesure des paramètres vitaux et surveillance monitorée continue
- Aide à la réalisation d’échographie trans-thoracique
Cette liste est non exhaustive et regroupe les principaux soins rencontrés.
Traitements essentiellement rencontrés
- Anticoagulants
- Bêtabloquants
- Digitaliques
- Diurétiques
- Dérivés nitrés
- Antiarythmiques
- Antihypertenseurs
- Inhibiteurs calciques
Cette liste est non exhaustive et regroupe les principaux traitements rencontrés.
Pathologies essentiellement rencontrées
- Insuffisance cardiaque
- Oedème aigu du poumon
- Angine de poitrine (angor)
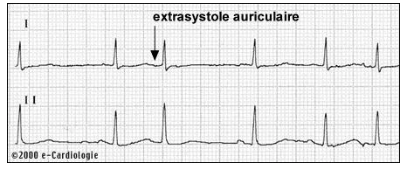
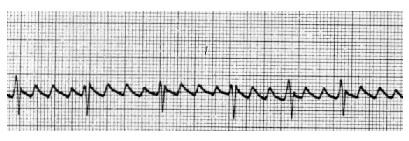
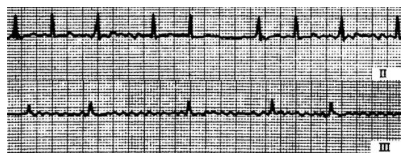
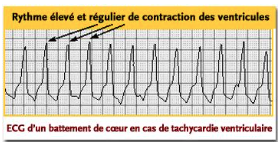
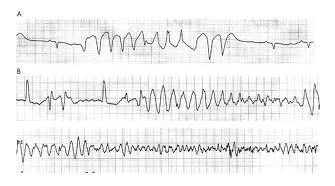
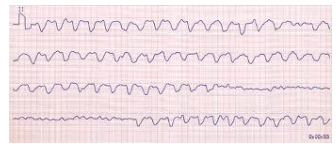
- Troubles du rythme
- Embolie pulmonaire
- Arrêt cardiorespiratoire
- Rétrécissement mitrale
- Rétrécissement aortique
- Péricardite
- Tamponnade
- Artériopathie des membres inférieurs
- Anévrisme aortique
- Syndrome coronarien aigü ST + (SCA ST+)
- Troubles de la conduction intracardiaques
- Choc cardiogénique
- Hypertension artérielle
- Insuffisance mitrale
- Insuffisance aortique
- Endocardite
- Thrombose veineuse profonde
- Dissection aortique
- Cardiopathies congénitales
Cette liste est non exhaustive et regroupe les principales pathologies rencontrées.
Prérequis
- Connaissance de l’anatomie et de la physiologique du système cardiovasculaire.
- Connaissance des principales pathologies énoncées.
- Connaissance des règles d’hygiène
- Connaissance des règles de calculs de dose et de débit
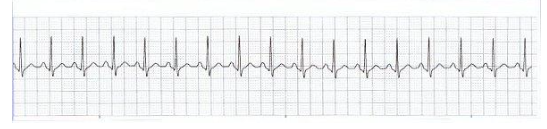
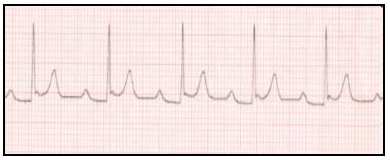
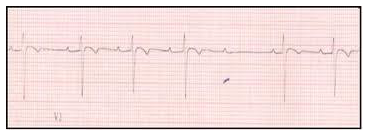
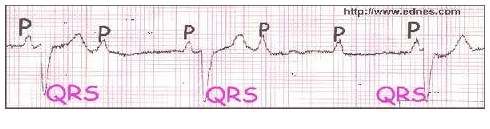
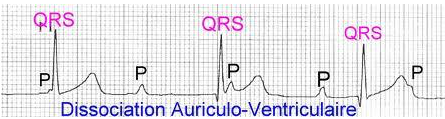
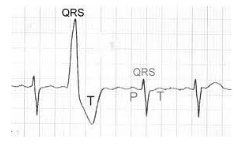
- Se familiariser avec les tracés d’électrocardiogramme
- Connaissance des principaux gestes d’urgence et de réanimation.
Dans tous les cas, l’ensemble de ces notions seront présentes tout au long de votre stage. Ces quelques conseils vous permettront seulement d’être un peu plus à l’aise lors du début de votre stage. N’hésitez pas à interpeller les professionnels de santé s’il y a des choses que vous ne comprenez pas ; mais essayez également de rechercher par vos propres moyens à l’aide des différents outils (ou ressources) à votre disposition dans le service. Nous vous souhaitons un très bon stage.