L’asthme est une maladie respiratoire qui ne se guérit pas, mais qui peut se contrôler.

1- Définition
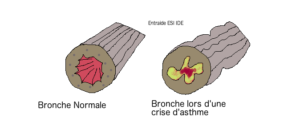
L’asthme est une maladie inflammatoire chronique du système respiratoire qui touche les bronches (voies aériennes inférieures) et se caractérise par une gêne à l’inspiration. Il se caractérise par une apparition brutale par crises de dyspnée au cours desquelles la personne s’essouffle, respire difficilement, a une respiration sifflante. Cette maladie touche 4 millions de français dont environ 9% d’enfants.
La crise peut être de trois types :
- Simple, d’apparition brutale
- Accompagnée d’une dyspnée continue
- Gravissime, sous forme d’état de mal asthmatique
2- Physiologie
L’asthme est un désordre inflammatoire chronique des voies respiratoires. Il se caractérise par des bronchospasmes (bronchoconstriction due à la contraction des muscles lisses), une hypersécrétion épaisse et une inflammation de l’épithélium bronchique. Concrètement, les voies respiratoires se rétrécissent, se remplissent de mucus, le flux aérien devient limité (ceci est réversible après la prise de traitement).
Chez la majorité des asthmatiques, en intercrise, la respiration redevient normale.
3- Facteurs favorisants
Il en existe plusieurs, en voici une liste des principaux :
- Allergènes,
- Pollution,
- Irritants chimiques,
- Tabac,
- Air froid,
- Exercice ou activité physique,
- Nourrissons ou enfants,
- Avoir moins de 45 ans,
- Caractère familial,
- Infection bronchique,
- Stress,
- Emotion,
- …
4- Signes cliniques
Prodromes : éternuements, toux, céphalées, prurit nasal.
- Toux +++
- Dyspnée expiratoire : respiration sibilante, sensation de blocage dans la poitrine
- Difficulté à respirer (manifestations par crises souvent nocturnes)
- Tachypnée ou bradypnée, tachycardie
En cas de crise sévère / état de mal asthmatique = URGENCE VITALE +++ :
- Diminution de la Sa02
- Dyspnée intense avec tirage
- Tachycardie > 130 bpm sinusale
- Epuisement dû à la fatigue musculaire, somnolence
- Balancement thoraco-abdominal
- Battement des ailes du nez chez l’enfant
5- Axes thérapeutiques
Traitement de crise :
- Utilisation de bronchodilatateurs d’action immédiate, les β2 mimétiques et atropiniques.
- Corticothérapie associée qui agit sur l’inflammation bronchique.
- Oxygénothérapie si nécessaire.
Traitement de fond : pour prévenir l’apparition des crises
Education (cf. fiche éducation thérapeutique de l’asthme) dès le plus jeune âge et accompagnement des parents et de l’entourage du patient afin de supprimer les allergènes, favoriser l’autogestion du traitement par le patient
Désensibilisation après une enquête allergologique.
6- Soins infirmiers
a- Accueil d’un patient en crise
- Mettre le patient sous O2 en position demi assise (pour diminuer l’hypoxie)
- Rassurer le patient et l’entourage
- Prise de constantes : Tension artérielle, fréquences cardiaque et respiratoire, saturation en O2
- Pose d’une voie veineuse périphérique si besoin
- Administration des thérapeutiques prescrites
- Mettre la sonnette à disposition du patient pour qu’il puisse alerter les soignants en cas d’aggravation de son état respiratoire
b– Surveillance des signes cliniques et biologiques
- Fréquence respiratoire (norme : 12 à 20 mouvements/min) → Dyspnée, tachypnée, tirage
- Fréquence cardiaque (norme : environ 60 à 100 battements/min) → Tachycardie, sueurs, pâleur, cyanose
- Etat neurologique : agitation, somnolence, troubles de la conscience (pouvant aller jusqu’au coma)
- Sur prescription médicale : Gaz du sang (hypoxémie, hypercapnie, acidose), ponction veineuse (bilan infectieux, normes,..)
c- Surveillance du traitement
- Oxygénothérapie adaptée (adapter le débit à la saturation)
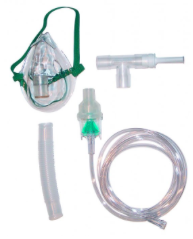
- Bronchodilatateurs par inhalation (aérosols) : surveillance du matériel et du respect de la durée du soin (15 min) et de sa fréquence (plusieurs fois par jour, à distance des repas, après un lavage de nez chez l’enfant ne sachant pas se moucher…)

- Corticothérapie : IV ou per os sur prescription médicale pour diminuer l’inflammation.
- Si utilisation de Salbutamol en IV, surveillance car tachycardie régulière.
d- Soins éducatifs du patient et de l’entourage
- Tenter d’identifier les allergènes ayant causé la crise (interrogatoire)
- Donner des conseils (hygiène, habitudes de vie…)
- Utilisation d’un Peak Flow (appelé aussi débitmètre de pointe, fluxmètre) : dispositif vendu en pharmacie qui permet aux personnes asthmatiques de surveiller leur asthme et d’apprécier l’intensité de la crise lorsque celle-ci survient. Dispositif préconisé pour les asthmatiques adultes et les enfants à partir de l’âge de 5 ans.
- Utilisation des sprays inhalés (agiter avant utilisation, expirer profondément, mettre l’embout en serrant les lèvres autour, inspirer ensuite lentement et profondément par la bouche, bloquer la respiration puis expirer lentement). Possibilité d’utilisation d’une chambre d’inhalation.
- Se rincer systématiquement la bouche après la prise de corticoïdes et réaliser les bronchodilatateurs avant les corticoïdes (moyen mnémotechnique : le B avant le C dans l’alphabet).

SOURCES
- Cours IFSI Nice
- Cours IFSI Montluçon